Introducción
En el Servicio de Recién Nacidos del Pereira Rossell se asistieron en los años 2015 a 2018 un total de 26.680 recién nacidos con un promedio de 6.670 nacimientos por año. En el primer semestre de 2019 han sido asistidos un total de 3.071 nacimientos.
La tuberculosis es un grave problema de salud pública en la región de las Américas, en donde se estiman aproximadamente 270.000 casos y 23.000 muertos cada año por esta enfermedad. Uruguay no es ajeno a esta realidad, observándose un aumento sostenido de la tuberculosis en los últimos diez años, con una significativa letalidad producto de la presentación de formas evolucionadas y de la coinfección con el virus de inmunodeficiencia humana (VIH).
Es una de las enfermedades transmisibles más mortales del mundo y es una de las principales causas de muerte en mujeres en edad reproductiva.
En los últimos años se ha visto incrementado el número de recién nacidos hijos de madres con tuberculosis, lo que nos lleva a revisar las últimas recomendaciones.
La tuberculosis congénita se produce cuando la madre desarrolla enfermedad activa durante el embarazo, si bien esta puede ser silente (especialmente en la tuberculosis genital) o manifestarse tras el parto1. Según la Organización Mundial de la Salud, una madre ya no se considera infecciosa después del tratamiento con drogas antituberculosas durante 2-3 semanas2. La tasa de transmisión fetal oscila entre 0% y 16%, siendo excepcional cuando la madre tiene tuberculosis exclusivamente pulmonar y ha recibido un tratamiento correcto antes del parto. Es más frecuente en las formas miliares y del tracto genital3.
La transmisión desde la mujer al recién nacido se puede producir por diferentes vías: 1) en el útero por diseminación hematógena; 2) por aspiración intraparto; 3) por la ingestión de líquido amniótico; 4) a través del contacto directo con el cuello uterino/endometrio infectado; 5) luego del nacimiento por inhalación o ingestión de una fuente infecciosa4.
Objetivo
- Realizar la descripción de casos de recién nacidos hijos de madre con tuberculosis materna activa en el período comprendido entre enero de 2015 y junio de 2019 nacidos en el Centro Hospitalario Pereira Rossell.
- Actualizar las recomendaciones de estudio y tratamiento de tuberculosis en recién nacidos.
Casos clínicos
Se presentan cuatro casos clínicos atendidos en el Servicio de Recién Nacidos del Centro Hospitalario Pereira Rossell en el período comprendido entre enero de 2015 y junio de 2019.
Los cuatro casos corresponden a 0,15 por 1.000 recién nacidos vivos.
El rango etario de las madres era de 21 a 35 años.
Procedían de un mal medio socioeconómico y todas eran consumidoras de drogas psicoactivas.
Tres de las madres tenían coinfección con VIH, en uno de los casos el diagnóstico fue realizado durante el embarazo. En un solo caso existía buena adherencia al tratamiento antirretroviral. Pero los tres casos tenían carga viral detectable al momento del nacimiento. En un caso se diagnosticó sífilis activa al momento del parto.
Todos los casos tenían noción de contacto con persona afectada por tuberculosis. No se detectó resistencia a las drogas antituberculosas (Tabla 1).
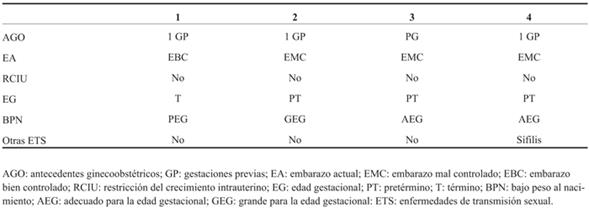
En cuanto a los antecedentes ginecoobstétricos, solo una era primigesta. Ninguna de las gestaciones fue planificada y solo una fue bien controlada.
En ningún caso se realizó diagnóstico de restricción del crecimiento intrauterino. Las características de los embarazos se resumen en la (Tabla 2).
Al analizar las características de los recién nacidos, tres de ellos fueron pretérminos (entre 30 y 33 semanas de edad gestacional). El único recién nacido de término fue pequeño para la edad gestacional.
Con respecto a su evolución, ninguno presentó síntomas al momento del nacimiento. Se tomaron las medidas de aislamiento de contacto con la madre hasta contar con baciloscopías negativas. La lactancia fue contraindicada en los casos que presentaron coinfección con VIH.
Todos los casos fueron considerados de riesgo, en tres casos se indicó tratamiento profiláctico. En un caso, a pesar de tener alto riesgo, no se inició profilaxis debido a que el recién nacido no tenía contacto con su madre por tratarse de un desvínculo.
En todos se realizó baciloscopía y reacción en cadena de polimerasa (PCR) para Mycobacterium tuberculosis, con resultados negativos. Se realizó en todos los casos la denuncia a la Lucha Antituberculosa. En la (Tabla 3) se resumen las características de todos los recién nacidos.
Discusión
La tuberculosis es un grave problema de salud pública en la región de las Américas, en donde se estiman aproximadamente 270.000 casos y 23.000 muertos cada año. Se ven afectadas principalmente las poblaciones más vulnerables, como en nuestro caso gestantes procedentes de un mal medio socioeconómico en todos los casos, consumidoras de drogas psicoactivas y tres de ellas coinfectadas con VIH5. Uruguay no es ajeno a esta realidad, observándose un aumento sostenido de la tuberculosis en los últimos diez años con una significativa letalidad producto de la presentación de formas evolucionadas y de la coinfección por VIH.
La incidencia de tuberculosis en nuestro país registra un aumento progresivo en los últimos diez años, alcanzando en 2015 una cifra de 909 casos (casos nuevos y recaídas) correspondientes a una tasa de incidencia de 26,2/100.000 habitantes.
En Uruguay, de la incidencia global (25,4/100.000 habitantes) reportada en 2016, 33% de los casos corresponden al sexo femenino, porcentaje que se ha mantenido sin cambios significativos en los últimos diez años.
Si bien no existen registros del número de casos de tuberculosis en embarazadas en el país, es preocupante la constatación en este grupo de pacientes de una elevada frecuencia de formas pulmonares evolucionadas al momento del diagnóstico, la coinfección con VIH. Además, en el 2011 se documentó el primer caso de tuberculosis por transmisión vertical6.
Las mujeres en edad reproductiva (15-50 años) pueden mostrar tasas más elevadas de progresión de tuberculosis latente a tuberculosis activa, comparado con hombres de edades similares. Además, la mortalidad durante el embarazo y en el período posparto es particularmente alta en mujeres con coinfección por VIH.
En nuestra serie de casos, todas se presentaron como formas pulmonares y en ninguna se detectó resistencia a drogas antituberculosas. En ningún caso se confirmó tuberculosis congénita.
Los estudios de tuberculosis activa en el embarazo han mostrado resultados variados y la relación entre la tuberculosis y los resultados adversos del embarazo sigue sin estar clara. En el año 2017 se llevó a cabo una revisión sistemática para determinar los resultados adversos de la tuberculosis en el embarazo, donde se concluyó una mayor tasa de morbilidad materna, incluyendo anemia, muerte perinatal, parto pretérmino, bajo peso al nacer y restricción del crecimiento intrauterino.
En ninguno de estos casos se diagnosticó la presencia de restricción del crecimiento intrauterino, pero el único recién nacido de término fue pequeño para la edad gestacional, siendo los otros tres pretérminos.
Se cree que más del 50% de la mortalidad que ocurre en madres con tuberculosis durante el embarazo se debe a la coinfección con VIH7. En el período analizado no se constató ninguna muerte materna con diagnóstico de tuberculosis y coinfección por VIH.
El diagnóstico clínico de tuberculosis activa en mujeres embarazadas puede ser difícil y a menudo hay un retraso en el diagnóstico debido a los síntomas inespecíficos relacionados con la respuesta fisiológica al embarazo8. En los países subdesarrollados y en vías de desarrollo, donde la tuberculosis puede representar la mayor incidencia, el embarazo puede ser una de las pocas oportunidades para evaluar la salud de una mujer. El embarazo es, por lo tanto, una oportunidad ideal para detectar la enfermedad de tuberculosis activa. Esto se encuentra en línea con la recomendación de la Organización Mundial de la Salud de integrar el cribado de la tuberculosis y la investigación en los servicios de salud reproductiva, incluida la atención prenatal y posnatal en las regiones prevalentes de VIH y tuberculosis9.
En nuestro país el cribado de infección tuberculosa latente está indicado en mujeres embarazadas con riesgo elevado de desarrollar tuberculosis. Se deben incluir contactos de casos con tuberculosis pulmonar bacilífera o con lesiones pulmonares compatibles con tuberculosis o mujeres con riesgo aumentado de progresión de infección tuberculosa latente a tuberculosis activa, como pacientes VIH positivas o inmunosupresión por otras causas10. Para nuestra revisión, a pesar de contar todas las gestantes con el contacto intradomiciliario de tuberculosis, proceder de un mal medio socioeconómico y tener riesgo aumentado en la mayoría por la coinfección de VIH, en ningún caso el cribado fue realizado previo a la sintomatología respiratoria materna. De acuerdo a las Guías Nacionales de Manejo de la Tuberculosis, Uruguay 2016, se realizará prueba de tuberculina (PPD) en el marco de control de contactos y personas VIH positivas. Los interferón gamma release assays (IGRA) podrían sumar la ventaja respecto al PPD de un menor número de falsos positivos, evitando la realización de estudios radiográficos y tratamientos innecesarios.
A las mujeres embarazadas que en el estudio de infección tuberculosa latente presenten PPD o IGRA positivo se les indicará tratamiento para infección tuberculosa latente lo antes posible, independientemente de la edad gestacional. Está demostrado que las drogas (isoniacida, rifampicina, etambutol y pirazinamida) atraviesan la placenta, pero no se han demostrado efectos teratogénicos en humanos11,12. En caso de realizarse diagnóstico de infección tuberculosa latente sin contacto reciente, ni factores de riesgo de progresión a tuberculosis activa, podrá retrasarse el inicio del tratamiento hasta luego de tres semanas posparto para minimizar el riesgo de hepatitis materna gestacional y puerperal13 (Figura 1).

Figura 1: Pruebas de primer nivel en evaluación de recién nacidos expuestos a tuberculosis materna activa al nacimiento.
La coinfección con VIH, la tuberculosis resistente a los medicamentos y los problemas de control de infecciones son algunos de los desafíos recientes a los que se enfrentan los médicos que atienden a recién nacidos hijos de madres infectadas con tuberculosis14.
Para hacer diagnóstico en el recién nacido actualmente se emplean los criterios diagnósticos propuestos por Cantwell en 1994 y revisados en 2002 para la tuberculosis congénita15. La única lesión neonatal patognomónica de tuberculosis congénita es la presencia de complejo primario con granulomas caseificantes en el hígado16.
Adhikari y colaboradores lo describieron en una investigación que incluyó 77 casos con sospecha de tuberculosis en KwaZulu Natal, Sudáfrica. Los recién nacidos con exposición a tuberculosis congénita hijos de mujeres VIH positivas presentaron una mayor incidencia de prematuridad y RCIU con posterior tendencia a enfermedad más grave por tuberculosis17. Para nuestro caso, los cuatro recién nacidos se presentaron asintomáticos al momento del nacimiento, independientemente de la coinfección o no con VIH materna.
Se cree que la tuberculosis congénita aumenta junto con el incremento en la incidencia de tuberculosis. La mortalidad es alta, variando entre 2% y 60%, dependiendo del retraso en la presentación y otros factores, como la prematuridad y la coinfección con VIH15,18.
Los neonatos con clínica sospechosa y aquellos con antecedentes epidemiológicos de tuberculosis materna confirmada deben ingresar para estudio.
Los recién nacidos de madres con historia gestacional de tuberculosis diseminada o extrapulmonar, con tuberculosis activa en el momento del parto, o con contacto posnatal conocido, asintomáticos y con todas las pruebas de primer nivel negativas, deben recibir profilaxis primaria con isoniazida, como se realizó en la serie de casos presentada. La profilaxis puede no administrarse si la madre tiene historia de tuberculosis pulmonar o pleural no complicada durante la gestación, está recibiendo un tratamiento correcto con buen cumplimiento, tiene al menos un cultivo de esputo negativo, no es bacilífera en el momento del parto y se ha excluido minuciosamente la tuberculosis en el ámbito familiar. En nuestro medio encontramos especial dificultad en la adherencia al tratamiento y sobre todo en la valoración de los contactos domiciliarios, solo en un caso se pudo llevar este a cabo. En estos casos se recomienda un seguimiento clínico estrecho del niño, con controles de PPD e IGRA al nacimiento y cada 3-4 meses, hasta el año de vida. En casos dudosos, o que no cumplan con todos los criterios anteriores, se realizarán todas las pruebas de primer nivel, y si son negativas y el niño está asintomático, se iniciará tratamiento profiláctico15).
La profilaxis con isoniazida debe mantenerse durante al menos 12 semanas. Transcurrido ese tiempo, se repiten la PPD y el test IGRA y, si son negativos, se interrumpe el tratamiento, aunque debe realizarse un seguimiento estrecho con repetición de los test diagnósticos a los 6 y 12 meses de vida, dada su menor sensibilidad en el período neonatal.
La lactancia no debe ser suspendida, excepto ante la existencia de mastitis tuberculosa o tuberculosis multirresistente. Siempre que la madre no sea bacilífera, haya cumplido un mínimo de 15 días de tratamiento, la cepa sea sensible a los fármacos de primera línea y el recién nacido esté recibiendo profilaxis con fármacos antituberculosos, se podrá indicar pecho directo, en caso contrario, la madre deberá utilizar mascarillas N 95 para aislamiento respiratorio y puede extraerse la leche para que sea administrada al recién nacido15.
El aislamiento se indicará solamente en el caso de tuberculisis multirresistente sospechosa o confirmada.
Conclusiones
En el período comprendido entre enero de 2015 y junio de 2019 la incidencia de tuberculosis activa en mujeres que tuvieron su parto en el CHPR fue de 0,15 casos por cada 1.000 nacidos vivos. Tres de las mujeres eran portadoras de VIH con carga viral detectable al momento del nacimiento debido a mala adhesión al tratamiento antirretroviral. Todas eran procedentes de un mal medio socioeconómico y con consumo problemático de sustancias psicoactivas.
Los neonatólogos y los pediatras deben ser conscientes del aumento de la incidencia de tuberculosis y la posible coinfección por VIH en mujeres en edad fértil. El cuidado del recién nacido con tuberculosis perinatal comienza con un examen y un tratamiento cuidadosos de las mujeres embarazadas con tuberculosis o con riesgo aumentado de padecerla.