Introducción
El trasplante pulmonar se ha consolidado en los últimos años como una opción terapéutica para los niños con una enfermedad pulmonar grave en la que han fracasado otras opciones terapéuticas, consiguiendo una buena calidad de vida y una supervivencia prolongada, similar a la del trasplante realizado en pacientes adultos.
Los resultados del trasplante pediátrico han mejorado de forma considerable en las dos últimas décadas por los avances en la técnica del trasplante, la preservación de los órganos, el manejo perioperatorio, la inmunosupresión, la profilaxis y el tratamiento de las complicaciones infecciosas. La disfunción crónica del injerto, como en los adultos, limita la supervivencia a largo plazo1,2. La indicación general para el trasplante pulmonar es la insuficiencia respiratoria progresiva y potencialmente letal debida a una enfermedad pulmonar parenquimatosa o vascular. Las recomendaciones para remitir los niños al equipo de trasplante pulmonar dependen de cada patología. Idealmente los pacientes deben ser referidos antes de cumplir con los criterios de la lista de espera activa, para brindar una oportunidad de asimilar la implicancia de un trasplante de pulmón, sus requisitos y los resultados esperados. La remisión temprana puede dar tiempo a los pacientes para abordar barreras modificables como la obesidad, desnutrición, comorbilidades o el apoyo social inadecuado. Otro aspecto a tener en cuenta es que el tiempo de espera para niños suele ser más largo que para los adultos debido al desafío de adquirir órganos de tamaño adecuado3. La decisión de incluirlos en la lista de espera es compleja. Se considera recomendable incluirlos si a pesar de estar recibiendo el máximo tratamiento médico, su esperanza de vida es inferior a dos años, con una muy mala calidad de vida. Es condición necesaria la ausencia de otra enfermedad grave y contar con un ambiente familiar y social adecuado para asumir los riesgos del trasplante y el estricto cumplimiento de un régimen terapéutico complejo antes y después del trasplante1-4.
En Uruguay funciona desde el año 2003 un programa de trasplante pulmonar mediante un convenio binacional con la Fundacion Favaloro de la República Argentina, centro regional de referencia, a través de sus organismos reguladores INCUCAI (Instituto Nacional Central Único Coordinador de Ablación e Implante, Argentina) e INDT (Instituto Nacional de Donación y Trasplante, Uruguay). En el marco de este convenio, en Uruguay se realizan los módulos de evaluación pretrasplante y seguimiento postrasplante. La ablación se realiza en territorio uruguayo por parte de un equipo quirúrgico proveniente de Fundación Favaloro, que también realiza el implante en territorio argentino. El convenio actualmente establece que los pacientes uruguayos se trasplantarán con órganos procurados en nuestro país5-7.
Los pacientes pediátricos son derivados para ser evaluados por el equipo de trasplante por vía web. El equipo médico está conformado por neumólogos de adultos, intensivista y procurador pulmonar. Neumólogas pediatras asisten a dicho centro para evaluación conjunta. Posteriormente se realiza el seguimiento, la coordinación de estudios y terapéutica, con el objetivo de optimizar los tiempos de evaluación.
La evaluación de los pacientes candidatos a trasplante es un proceso multidisciplinario que incluye estudios radiográficos y de laboratorio, así como consulta con múltiples servicios para identificar comorbilidades que limitarían la supervivencia postrasplante. La definición de inclusión en lista considera tanto componentes médicos como psicosociales. Durante la atención previa al trasplante debemos maximizar las posibilidades del paciente de sobrevivir a la espera de órganos, al acto anestésico quirúrgico y los resultados posteriores al trasplante. Esto incluye corregir condiciones que pueden aumentar la morbimortalidad postrasplante: repercusión nutricional (puede ser necesaria la colocación de gastrostomía), plan de vacunación completo, asegurar una adecuada adherencia terapéutica8.
Posteriormente al trasplante, la colaboración entre los médicos de atención primaria de los pacientes y el equipo de trasplante es esencial para el seguimiento a largo plazo. Las funciones de los médicos de atención primaria incluyen aspectos generales de la atención pediátrica, entre ellos, actualizar las vacunas y tratamiento de enfermedades agudas, como infecciones respiratorias. El conocimiento de las complicaciones específicas de estos pacientes con inmunosupresión incluye la consideración de infecciones por patógenos como citomegalovirus (CMV), virus de Epstein-Barr (VEB) o infecciones oportunistas. Las vacunas vivas están contraindicadas después del trasplante y algunos antibióticos pueden interferir con los inmunosupresores9.
Objetivo
Analizar las características clínicas de los pacientes pediátricos con enfermedades pulmonares crónicas derivados para evaluación por el equipo de trasplante pulmonar de Uruguay. Analizar las características clínicas y sobrevida de los pacientes pediátricos uruguayos que concretaron el trasplante pulmonar.
Metodología
Estudio descriptivo y retrospectivo mediante revisión de historias clínicas y de la base de datos de los pacientes menores de 19 años derivados al equipo de trasplante pulmonar del Hospital Maciel, entre 2003 y 2023. Las variables recabadas fueron: edad, sexo, etiologías, ingresos a la lista de trasplante, fallecidos en lista, tipo de trasplante, condición de trasplante (electiva, urgencia, emergencia) y fallecidos postrasplante.
Se analizaron los datos mediante frecuencias absolutas para variables cualitativas, medidas de tendencia central (mediana, media y desvío estándar) para variables cuantitativas. Para procesar los datos se utilizó PRISMA.
Resultados
Se incluyeron 30 pacientes (15 de sexo masculino). La media de edad de los pacientes derivados fue de 13,4 ± 3,6 años. Las etiologías de los pacientes derivados fueron 17/30 (56,6%) fibrosis quística, 4/30 (13,3%) bronquiolitis obliterante postrasplante de médula ósea, 4/30 (13,3%) hipertensión pulmonar, 3/30 (10%) bronquiolitis obliterante posinfecciosa y 2/30 (6,6%) enfermedad pulmonar intersticial difusa.
Ingresaron en lista de trasplante 14 pacientes, de los cuales 9 se trasplantaron. Un paciente ingresa en lista pediátrica y concreta el trasplante a los 19 años.
Cuatro fallecieron a la espera del trasplante y uno se encuentra actualmente en lista de espera. De los pacientes derivados, 2/30 (7%) fueron rechazados, uno por malformaciones arteriovenosas y otro por causa psicosocial; 5/30 (17%) fallecieron durante la evaluación. Dos pacientes (7%) tuvieron pérdida de seguimiento y 7 pacientes (23%) se encuentran actualmente en evaluación (Figura 1).
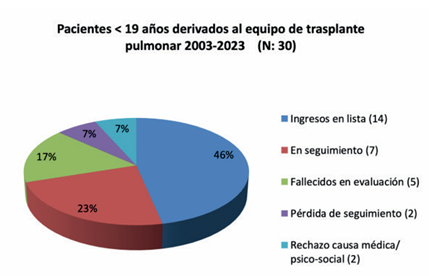
Figura 1 Pacientes menores de 19 años derivados al equipo de trasplante pulmonar en Uruguay (2003-2023).
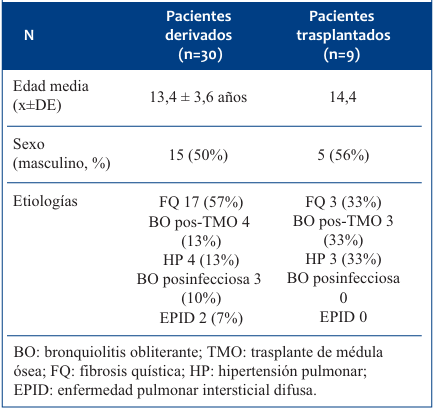
Las etiologías de los pacientes trasplantados se muestran en la (Tabla 1). En todos ellos el tipo de trasplante fue bipulmonar, siendo este el de elección en pacientes pediátricos. El trasplante pulmonar se realizó de urgencia en siete pacientes, un paciente en condición electiva y uno de emergencia.
Tabla 1 Características y etiologías de los pacientes derivados al programa de trasplante pulmonar y trasplantados.
De los pacientes trasplantados, cinco fallecieron. Dos en el posoperatorio por fallo multiorgánico y tres fallecieron por sepsis entre 1-2 años postrasplante. Los restantes pacientes están en seguimiento postrasplante hace 1 mes, 2, 7 y 9 años. No se han encontrado diferencias estadísticamente significativas en la sobrevida condicional cuando se compararon pacientes adultos y pediátricos en el programa de Uruguay.
Discusión
En Uruguay los trasplantes pulmonares pediátricos corresponden al 18,75% del total de trasplantes pulmonares (9/48). Coincidiendo con los datos reportados internacionalmente, el trasplante pulmonar es mayormente realizado en personas adultas. Según datos de la International Society for Heart & Lung Transplantation (ISHLT), entre 1987 y junio de 2014 se realizaron 55.260 trasplantes pulmonares y cardiopulmonares, de los que 2.542 (4,5%) fueron pediátricos. En España el volumen de trasplantes pediátricos realizados en menores de 16 años (124 hasta el 2015) corresponde a 3,2% del total de trasplantes realizados en adultos1. La baja prevalencia de trasplante pulmonar en pediatría, en comparación con pacientes adultos, puede deberse a la menor prevalencia de enfermedades pulmonares graves, avances de los cuidados médicos en pacientes con fibrosis quística y menor disponibilidad de donantes jóvenes. Por otro lado, el trasplante de pulmón en niños tiene menor incidencia que otros trasplantes, como corazón, hígado y riñón8.
En nuestro estudio la causa más frecuente de derivación al equipo de trasplante pulmonar fue la fibrosis quística. Con respecto a las etiologías de los pacientes trasplantados, fueron fibrosis quística, bronquiolitis obliterante postrasplante e hipertensión pulmonar, las cuales se presentaron en idéntico número de casos. (Tabla 1).
Estos datos son similares a los reportados internacionalmente. La indicación de trasplante varía para cada grupo de edad. Según el registro de la ISHLT en el grupo de 6-11 años la fibrosis quística es la principal causa de trasplante pulmonar en niños (50,5%) y en segundo lugar se encuentra la bronquiolitis obliterante. En el grupo de 11 a 17 años, luego de la fibrosis quística, las causas más frecuentes son la hipertensión pulmonar idiopática y la bronquiolitis obliterante. En los menores de 1 año el déficit de proteína B de surfactante y la hipertensión pulmonar (debida generalmente a cardiopatías congénitas) son las principales indicaciones de trasplante pulmonar10,11.
En general, se recomienda derivar a los pacientes con enfermedad pulmonar crónica en etapa terminal que presenten: a) alto riesgo (>50%) de muerte por enfermedad pulmonar dentro de los dos años si no se realiza un trasplante de pulmón; b) alta probabilidad (>80%) de supervivencia a los cinco años después del trasplante desde una perspectiva médica general, siempre que haya una función adecuada del injerto3.
El momento de derivación en los pacientes pediátricos, además de las condiciones generales, depende de la enfermedad subyacente. Los pacientes pediátricos que son candidatos potenciales para trasplante pulmonar, deben ser remitidos a un centro de trasplante lo antes posible para minimizar la mortalidad en lista de espera, especialmente en niños más pequeños, ya que los tiempos de espera pueden ser más largos3. En cuanto a patologías específicas, se puede mencionar que los pacientes con déficit de proteína B de surfactante, displasia alvéolo-capilar y estenosis de la vena pulmonar, a menudo progresan rápidamente a la insuficiencia respiratoria refractaria, por lo que es prudente derivarlos rápidamente8. En los pacientes con fibrosis quística menores de 18 años, se recomienda derivarlos cuando el VEF1 (volumen espiratorio forzado en el primer segundo) es menor a 50% del predicho con marcadores de aumento de la gravedad de la enfermedad; cuando el VEF1 es menor a 50% con rápida disminución del mismo, o cuando el VEF1 es menor a 40%. Los pacientes pediátricos con hipertensión pulmonar deben ser derivados para evaluación cuando permanecen en una categoría de riesgo intermedio o alto a pesar de la terapia máxima (triple terapia). Sin embargo, es preferible la derivación temprana especialmente en niños con hipertensión pulmonar idiopática3. En otros trastornos del procesamiento del surfactante, como deficiencia de proteína C de surfactante, mutación del transportador ABCA3 o mutaciones de NK2.1, la presentación y el curso de la enfermedad son variables, por lo que deben ser remitidos cuando desarrollan insuficiencia respiratoria progresiva que no mejora con tratamiento8. Dentro de las contraindicaciones relativas, se encuentran las malformaciones o colaterales arteriovenosas múltiples y la pleurodesis quirúrgica o química previas. El apoyo psicosocial y el cumplimiento del tratamiento son muy importantes para lograr un resultado exitoso, por lo que la falta de éstos se consideran contraindicaciones relativas, al igual que los trastornos psiquiátricos en el paciente o cuidador principal. Las contraindicaciones absolutas para el trasplante pulmonar pediátrico son las condiciones que conducen a un alto riesgo para un mal resultado postrasplante. Incluyen insuficiencia orgánica multisistémica, cáncer activo e infecciones sistémicas como VIH, hepatitis C activa o tuberculosis. La insuficiencia hepática, renal o cardíaca concomitante es una contraindicación absoluta para el trasplante pulmonar bilateral. En pacientes con fibrosis quística colonizados con Burkholderia cenocepacia, Burkholderia gladioli y colonización por Mycobacterium abscessus con baciloscopia positiva en el esputo, son generalmente contraindicaciones absolutas debido a malos resultados postrasplante8, pero deberá discutirse caso a caso.
La media de edad de los pacientes pediátricos trasplantados en Uruguay en este período fue de 14,7 años, lo que se corresponde con datos de otros centros, en que el porcentaje más elevado de trasplantes corresponden al grupo de adolescentes (12 a 17 años). En Europa representan el 84% de los trasplantes pediátricos y en América del Norte el 68%1. En los adolescentes es relevante valorar la adherencia a los tratamientos, dado que el incumplimiento puede ser un desafío importante tanto antes como después del trasplante, lo que podría generar malos resultados. La morbilidad y mortalidad postrasplante en los adolescentes son peores que en los niños más pequeños. Las causas que se postulan son debidas a comportamientos de riesgo, incluyendo el incumplimiento del tratamiento médico, lo que lleva a mayor incidencia de rechazo, fracaso del injerto y mortalidad. Por esto, el incumplimiento debe evaluarse en detalle durante el proceso de derivación y evaluación para determinar si es un factor modificable. La mala adherencia, a su vez, se puede magnificar durante la transición de la atención pediátrica a la de adultos, por lo que la transición exitosa depende, en parte, de la buena comunicación entre los equipos médicos pediátricos y de adultos3,8.
Destacamos que de los pacientes ingresados en lista un porcentaje significativo se trasplantó (9/14, 64,3%) y cuatro pacientes fallecieron en lista. Dos pacientes en nuestra serie fueron rechazados. Uno porque presentaba malformaciones vasculares y otro paciente por causa psicosocial.
Con respecto a la mortalidad postrasplante en este grupo etario, cinco pacientes fallecieron, siendo la causa infecciosa la más frecuente. La mediana de supervivencia condicional en el trasplante pulmonar pediátrico en Uruguay es similar al grupo de adultos. Según datos del registro de la ISHLT, la supervivencia a los 5 años del trasplante es de 54% y a los 10 años alrededor del 36%. En el registro de trasplante español, la supervivencia al año fue de 78% y a los 3 años de 67%1. Las causas más frecuentes de muerte en los primeros 30 días de vida tras el trasplante pulmonar en niños son el fallo multiorgánico (17%), el fallo cardiovascular (17%), la infección (17%) y el fallo primario del injerto (13,2%)1. En nuestra serie la principal causa de muerte en el primer mes también fue el fallo multiorgánico.
La infección y el fallo del injerto son causas frecuentes de mortalidad desde el primer mes al primer año postrasplante. Al igual que en el adulto, el síndrome de bronquiolitis obliterante (SBO), la forma más común de disfunción crónica del injerto pulmonar, es la causa más común de muerte tras el primer año de trasplante11,12. La prevalencia de ésta aumenta con el tiempo después del trasplante, siendo el 35% de las causas de mortalidad entre 1 a 3 años y 45,5% a partir de los cinco años del trasplante1,11. El SBO se define como una disminución progresiva del VEF1 en ausencia de otros eventos agudos, como el rechazo agudo o la infección. Este se caracteriza histológicamente por la remodelación del tejido fibroproliferativo con cantidades excesivas de depósito de matriz extracelular que da como resultado una oclusión de las vías respiratorias pequeñas sin afectar los alvéolos y el intersticio9. Hasta la fecha, el SBO sigue siendo el obstáculo más importante para obtener mejores resultados a largo plazo en todos los grupos de edad11. En esta última fase también son causas de muerte los efectos adversos de la inmunosupresión, por ejemplo, las infecciones8. Estos datos son acordes con nuestra realidad, ya que los tres pacientes fallecidos luego del año, se debió a causas infecciosas.
Conclusiones
Los resultados en los pacientes trasplantados en cuanto a características y causas de mortalidad son comparables con los reportados internacionalmente. La mortalidad postrasplante fue algo mayor que en otros estudios, pero creemos que existe sesgo por el bajo número de pacientes, por lo que planteamos que el trasplante sigue siendo una alternativa terapéutica válida en nuestro medio.
Los desafíos de este tratamiento incluyen la disponibilidad limitada de órganos de donantes adecuados, la toxicidad de los medicamentos inmunosupresores necesarios para prevenir el rechazo, la prevención y el tratamiento tanto de infecciones respiratorias como de la bronquiolitis obliterante (las dos principales causas de morbimortalidad a largo plazo), así como maximizar el crecimiento, el desarrollo y la calidad de vida de los receptores.












 Curriculum ScienTI
Curriculum ScienTI


