1. Introducción
Durante la practica odontológica, existe el riesgo de ocurrencia de una emergencia médica odontológica (EMO), las cuales son eventos críticos e inesperados que comprometen la salud del paciente durante la atención odontológica en el box dental (1. En el estudio Müller et al.2, se analizaron 620 encuestas aplicadas a odontólogos respecto al número de EMO presenciadas en su labor profesional, el 57% (353) enfrentó al menos 3 EMO en el año y un 36% (223) hasta 10 EMO. Ahora bien, las principales EMO descritas en la literatura científica en orden de frecuencia son: Síncope vasovagal, Crisis Hipertensivas, Reacción Alérgica/Anafilaxis, Angina de Pecho, Hipotensión Postural, Convulsiones, Broncoespasmos, Hiperventilación, Hipoglicemia, Paro Cardiaco, Infarto Agudo de Miocardio, Sobredosis de Anestesia Local, Crisis Hiperglucémica, Accidente Cerebrovascular3,4.
Ante la ocurrencia de una EMO, es necesario que el odontólogo posea los conocimientos y habilidades para resolverlas. Según Lawson et al.5 la falta de conocimientos teóricos dificultará el desempeño practico resolutivo de cada EMO, lo cual podría aumentar la morbilidad y mortalidad del paciente. Las EMO, pueden tener características tanto únicas como compartidas entre sí, por lo cual una evaluación precisa y un diagnóstico eficaz, permitirán abordar de mejor manera la emergencia y su tratamiento. Como medida inicial frente a una EMO se suspenderá inmediatamente la atención odontológica y se requerirá una atención médica inmediata, transitoriamente existen algunas acciones iniciales que el odontólogo debe conocer así como contar con algunos insumos necesarios para una primera respuesta1. Sin embargo, la mejor forma de afrontar este tipo de eventos es la prevención, realizando una evaluación clínica preoperatoria completa para definir el riesgo del paciente y así prevenir una posible EMO. En el siguiente trabajo se describen las EMO más frecuentes, los procedimientos, insumos y acciones necesarias por parte del odontólogo para actuar en el manejo inicial, resolver y en caso de ser necesario derivar a un centro hospitalario.
2. Materiales y Métodos
Se realizó una revisión amplia, de tipo narrativa para identificar trabajos que evidenciaran el correcto manejo inicial de las emergencias médicas más frecuentes en la práctica odontológica. La búsqueda se realizó en las bases de datos PubMed, Scopus, ScienceDirect y Google Académico, de artículos referentes a las EMO descritas en los tópicos de esta revisión. La revisión de los artículos fue realizada por dos investigadores previamente calibrados, la diferencia de criterios fue resuelta por un tercer miembro del equipo.
Los criterios de inclusión fueron: Artículos sobre Soporte Vital Básico, artículos sobre EMO, artículos sobre el reconocimiento de las EMO, artículos sobre la fisiología de las EMO, artículos sobre el manejo inicial de las EMO, artículos sobre el manejo farmacológico de las EMO.
Los criterios de exclusión fueron: Artículos sobre emergencias médicas fuera de la práctica odontológica.
3. Desarrollo
Soporte Vital Básico (SVB/BLS)
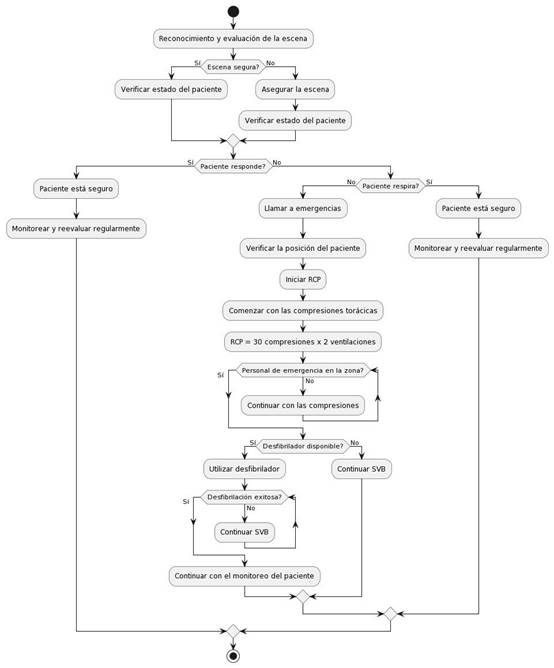
El soporte vital básico o reanimación cardiopulmonar, es un algoritmo de tratamiento para el manejo inicial de las emergencias médicas, dentro de las cuales la más severa la constituye el paro cardiorrespiratorio6. Este algoritmo está indicado en pacientes con pérdida de conciencia, sin respuesta sensorial frente a estímulos, perdida de reflejos protectores e incapacidad de mantener la vía aérea permeable, ya que permite mantener la perfusión sanguínea hacia los órganos vitales3. Cuando la respuesta a la evaluación de signos vitales este alterada o sea nula, se deben activar la cadena de emergencia, llamando a servicios médicos al lugar lo más pronto posible. Según la American Heart Association y sus directrices, el algoritmo de evaluación y tratamiento de un paro cardiorrespiratorio consistirá según las siglas en inglés, en P (position) de posición, que dicta en colocar al paciente en posición supina, alineando el corazón y cerebro en el mismo eje, con los pies elevados levemente (10° o 15° grados), en C de circulation, evalúa la perfusión sanguínea, monitoreando la frecuencia cardiaca y P.A, en A (airway) de vía aérea, evalúa su permeabilidad, realizar maniobras para mejorar la ventilación (elevación mentoniana, tracción mandibular) y utilización de dispositivos al ser necesario (cánulas oro o nasofaríngeas), en B (breathing) de respiración, evalúa la presencia y el patrón, además de la aplicación de oxígeno suplementario y apoyo ventilatorio de ser necesario, en D (definitive management) de manejo definitivo, luego de haber evaluado los parámetros anteriores, el tratante debe tomar la decisión, sobre el manejo definitivo necesario para la situación7 Además, se recomienda no demorar más de 10 segundos en brindar SVB ya que la mayoría de las EMO se resuelven aplicándolo, dejando el manejo farmacológico en un segundo plano. Figura 1
Sincope vasovagal
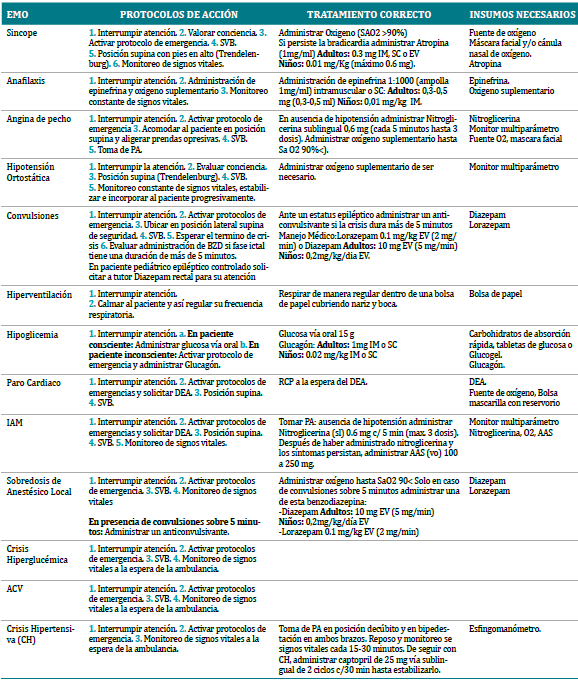
Se define como “Perdida transitoria de conciencia debido a la hipoperfusión cerebral global, caracterizada por tener un inicio súbito, de corta duración y presentar una recuperación completa de manera espontánea”8. Los signos y síntomas característicos son: debilidad, mareos, palidez, sudoración, bradicardia, hipotensión, vómitos y pérdida de la conciencia9,10. Existen factores predisponentes a esta EMO, los cuales pueden clasificarse en 2 grupos: sicológicos: estrés emocional, miedo o ansiedad frente a la atención, dolor repentino e inesperado y no sicológicos: postura, fatiga, agotamiento, mala condición física y escenario ambiental. Algunos autores sugieren predominancia por el sexo masculino, así otros, exponen a las mujeres como el sexo dominante frente a esta EMO3,11. El manejo del paciente inconsciente debe ser inmediato; Reconocer la perdida de conciencia, para posteriormente proseguir con maniobras como: colocación en posición supina con los pies a una altura que sobrepase el nivel de la cabeza (Trendelenburg) y permeabilizar la vía aérea. Generalmente la recuperación es espontánea y rápida en 2 o 3 minutos, sin embargo, en el caso de retrasarse y que la saturación de oxígeno sea menor a 90%, se debe administrar oxigeno suplementario. Cuando se sobrepasan los 3 minutos, se debe pensar en otra causa de la EMO(4, 12).
Crisis hipertensiva (CH)
La CH es una elevación aguda de la presión arterial que conlleva a una atención médica urgente, con cifras en diastólica superior a 120 mmHg y/o sistólica por encima de 210 mmHg. Aun así, es importante discernir, mediante una completa anamnesis, el aumento tensional en un paciente hipertenso severo con cifras habituales elevadas de pacientes que con un manejo farmacológico abrupto podrían generar hipotensión13. La literatura describe mayor prevalencia en el sexo masculino, la edad promedio de incidencia fluctúa entre los 40 y 50 años, además esta EMO, ha incrementado sus cifras en los últimos años14. Cuando se presenta esta EMO, es imperioso identificar las causas y evaluar secuelas de los órganos diana. En los protocolos generales frente a una CH, se debe: confirmar las cifras tensionales con un esfigmomanómetro en buenas condiciones, con buen ajuste braquial, valorar rápidamente el daño en un órgano diana, mediante la anamnesis y examen clínico, una vez descartada la presencia de una urgencia vital o de lesiones importantes en los órganos diana, se debe dejar al paciente en reposo, recostado, calmarlo anímicamente, y a los 15-30 min volver a tomar la presión arterial (en un 45% de los casos se normaliza sólo con esta medida). Si tras el paso anterior persiste la elevación tensional, se debe comenzar con el tratamiento farmacológico, administrando algún bloqueador de los canales de calcio o inhibidor de la enzima convertidora de angiotensina, como por ejemplo, nifedipino de 30 mg vía oral de acción prolongada (15) o en su defecto y considerando los recursos de la institución de salud, Captopril 25mg vía sublingual (16. Además, se sugiere la administración de fármacos si el paciente ya tiene indicación de los mismos, de lo contrario se requiere de manejo médico para evaluar la administración e indicación de fármacos.
Anafilaxis
La anafilaxis es una reacción de hipersensibilidad sistémica aguda potencialmente mortal, que posee gran variedad en cuanto a manifestaciones clínicas17, como cutáneas (urticaria, eritema, edema periorbitario y perioral), respiratorias (tos, estridor, disnea, cianosis por edema laríngeo y broncoespasmo), cardiovasculares (sincope por hipotensión, taquicardia, arritmia, shock) y gastrointestinales (dolor abdominal, náuseas, vómitos, diarrea)3. Dentro de los factores predisponentes en la práctica dental encontraremos reacciones alérgicas a la penicilina, anestésicos locales, látex, metil metacrilato por contacto, entre otras18,19.Como primera medida siempre debe interrogarse las alergias a fármacos y evaluar el tipo de reacción previa si presento el paciente. Ante una reacción alérgica debe evaluarse la misma, se puede administrar antihistamínicos y si el cuadro progresa a una reacción anafiláctica severa o shock anafiláctico se debe evaluar el mismo cuadro, llamar a emergencias y evaluar el aporte de oxígeno y la administración de epinefrina. El manejo clínico de primera línea consiste en: SVB, administración de oxígeno suplementario y epinefrina 1:1000 (ampolla 1mg/ml) vía intramuscular (porción anterolateral del tercio medio del musculo vasto lateral) So vía subcutánea con una dosificación en adultos de 0,3-0,5 mg (0,3-0,5 ml) y 0,01 mg/kg en niños19.
Angina de pecho
Dolor retroesternal medio o bajo, de inicio brusco y opresivo, suele irradiarse hacia el sector izquierdo corporal, abarcando el brazo y/o la mandíbula. Puede desencadenarse por ejercicios intensos, estrés emocional, comida copiosa y afecciones cardiovasculares4,20. Se puede clasificar en Angina estable e inestable, donde la primera refiere a un historial de dolor en el pecho que no revela cambios en su duración, frecuencia, gravedad o causas precipitantes en los últimos 2 meses; la segunda se presenta con una aparición reciente, con aumento en su frecuencia con una gravedad progresivamente mayor en reposo o mínimo esfuerzo físico. El manejo de esta EMO consiste en interrumpir la atención odontológica, evaluar y actuar según las siglas PCABD del SVB, que sería posición del paciente procurando alinear corazón y cerebro, facilitar permeabilidad de vía aérea, aligerando prendas opresivas evaluación de respiración y en caso de ser necesario aplicar oxígeno y definir tratamiento definitivo. Además se debe tomar la presión arterial. Luego tomar la presión arterial, si existe ausencia de hipotensión, se administra nitroglicerina 0,6 mg vía sublingual o en aerosol. Si los síntomas no cesan, administrar nuevamente nitroglicerina (cada 5 minutos hasta 3 dosis máximo), oxígeno suplementario hasta lograr una saturación de oxígeno superior al 90% y activar los protocolos de emergencia. Según Kloner et al.21 se podría terminar la atención dental si el paciente relata experiencia frecuente de angina estable. Si no existe mejoría, se supondrá un infarto agudo al miocardio (IAM), trasladando inmediatamente al paciente a una atención hospitalaria de urgencia22.
Infarto agudo al miocardio (IAM)
Las enfermedades cardiovasculares son la primera causa de muerte en Chile y en el mundo. En Chile, la enfermedad coronaria, y en su mayor parte el IAM, constituyen la primera causa de muerte en hombres y la segunda en mujeres23. El IAM es un cuadro clínico causado por una isquemia arterial coronaria en el miocardio, seguido de muerte celular y necrosis, caracterizada por dolor retroesternal severo y prolongado similar al dolor anginoso, pero con mayor intensidad y duración3. Otros síntomas neurovegetativos que puede presentar son: palidez, sudoración, dificultad al respirar, descenso de la presión arterial, náuseas y vómitos. Los factores predisponentes son enfermedad cardiovascular, obesidad, predisposición masculina (50-70 años) y estrés. Para el manejo de esta EMO, se debe reconocer el cuadro clínico, acomodar al paciente, brindar SVB; oxigenar al paciente, administrar aspirina en 150-300mg vía oral24, como manejo inicial, o en su defecto nitroglicerina 0,6 mg (cada 5 minutos hasta 3 dosis máximo) vía sublingual o en aerosol. Además, la evidencia recomienda el uso de morfina (4-8 mg, vía endovenosa), posteriormente puede repetirse dosis de 2 a 8 mg. en intervalos de 5 a 15 minutos, hasta que disminuya el dolor 3,25,26, Sin embargo, la administración de morfina y los pasos siguientes es manejo y responsabilidad del personal de emergencia médica. Se deben monitorear los signos vitales del paciente mientras aguardamos el traslado hacia un centro asistencial. Se solicita si es posible la valoración del servicio de emergencia pre hospitalaria quien podrá realizar ECG para el diagnóstico definitivo.
Hipotensión postural/ Hipotensión ortostática
Disminución sostenida de la presión arterial en posición erguida mayor a 20 mmHg en sistólica y 10 mmHg en diastólica, 3 minutos después de estar de pie o con una inclinación de cabeza con 60° de angulación27. Posee signos y síntomas generales, desde mareos, cefaleas, vértigo, náuseas y debilidad28. Presenta factores predisponentes, tales como, fármacos (antihipertensivos, antidepresivos tricíclicos y ansiolíticos), posición decúbito prolongada o convalecencia, reflejo postural inadecuado, embarazo en etapa tardía, edad avanzada, patologías venosas en extremidades inferiores, recuperación de una simpatectomía, enfermedad de Addison, hipotensión postural crónica (Síndrome de Shy-Drager)3. El manejo comienza evaluando el estado de conciencia del paciente, interrumpir la atención odontológica, evaluar y actuar según las siglas PCABD del SVB, las cuales consisten en posicionar al paciente procurando alinear corazón y cerebro, facilitar permeabilidad de vía aérea, aligerando prendas opresivas evaluación de respiración y en caso de ser necesario aplicar oxígeno y definir tratamiento definitivo, si este no responde, se debe reevaluar el pulso y la permeabilidad de la vía aérea. Por otro lado, si el paciente responde de manera tardía se debe administrar oxígeno suplementario, hasta lograr una saturación de oxígeno sobre 90%, monitoreando constantemente los signos vitales. Una vez estabilizados sus signos vitales, su incorporación deberá ser paulatina y controlada3,29.
Convulsiones
Son alteraciones paroxísticas temporales de la función cerebral con signos y síntomas motores, sensoriales, autónomos y/o cognitivos que puede o no estar acompañada de actividad epiléptica30. Las crisis convulsivas se dividen en parciales y generalizadas, esta última subclasificándose en Gran Mal (Tónico Clónico), Pequeño Mal (Ausencia) y Estatus Epiléptico31. La evidencia científica no es contundente respecto a los factores predisponentes de una convulsión, aun así se describen condiciones que puedan inducir a un episodio convulsivo tales como: una alteración metabólica o tóxica generalizada, insuficiencia cerebrovascular, alteraciones agudas (sueño, ciclo menstrual, fatiga, luces intermitentes y estrés físico y/o psicológico), predisposición genética e ingesta de alcohol3. El manejo de esta EMO parte por identificar que el paciente está cursando una convulsión, luego evaluar el tipo de convulsión y registrar momento de inicio; en el caso de las convulsiones Tónico-Clónicas se debe activar el protocolo de emergencia, colocar al paciente en posición lateral de seguridad supina, evaluar condición mediante el algoritmo PCABD del SVB y reevaluarlo a los 3 minutos de ser necesario. La fase ictal, que es la convulsión propiamente dicha, es autolimitada, por lo que no se indican benzodiacepinas a menos que tenga una duración mayor a 5 minutos; puesto que si supera este periodo de tiempo es menos probable que la convulsión cese de manera espontánea32. Si esta crisis supera los 5 minutos, estaríamos en presencia de un estatus epiléptico, en el cual se deberá administrar un anticonvulsivante vía EV (Lorazepam 0,1 mg/kg, 2 mg/minuto o Diazepam 10mg, 5mg/minuto) lo cual es manejo y responsabilidad del personal de emergencia médica.
Ataque asmático/broncoespasmos
El Asma es una enfermedad inflamatoria crónica y broncoespástica con obstrucción variable de las vías aéreas, reversible en forma espontánea o mediante la administración de fármacos. Puede presentar cuadros agudos con signos y síntomas que abarcan desde sibilancias, acción muscular accesoria en la respiración, taquicardia, cianosis, taquipnea, bradicardia, confusión y disminución del grado de consciencia33. Dentro de los factores de riesgo, podemos encontrar alergias, infecciones respiratorias, esfuerzos físicos, contaminación ambiental, estímulos ocupacionales, farmacológicos y factores psicológicos34. El manejo estará determinado por reconocer el cuadro, administrar oxígeno suplementario, hasta lograr una saturación de oxígeno sobre 90%, salbutamol 100 mcg /dosis vía inhalatoria (hasta 3 repeticiones). En el caso de no presentar mejoras con corticoides inhalatorios, se debe activar los protocolos de emergencia, quienes deberán administrar adrenalina 1:1000 (1mg/ml), siendo en adultos de 0,3-0,5 mg (0,3-0,5 ml) vía intramuscular o subcutánea, mientras que en pacientes pediátricos es de 0,01 mg/Kg (0,01 ml) vía intramuscular o subcutánea4.
Hiperventilación
Aumento incontrolable del esfuerzo ventilatorio, superando las necesidades metabólicas del cuerpo, debido a una reducción de presión parcial de dióxido de carbono (PCO2)2 arterial, alcalosis respiratoria que genera una vasoconstricción con isquemia cerebral, la cual puede inducir cambios profundos en los sistemas cardiovascular y neurológico35,36. Las manifestaciones clínicas son ansiedad, confusión/mareos, debilidad, parestesia, falta de aliento, dolor de pecho y/o palpitaciones4. Generalmente su aparición está predispuesta en pacientes con ansiedad aguda frente al tratamiento o pacientes aprensivos a manifestar sus miedos al operador y en un rango de 15 a 40 años de edad3. El manejo clínico estará determinado por identificar la EMO, regular la frecuencia respiratoria del paciente mediante la técnica de respiración profunda o diafragmática.
Hipoglicemia
Reacción adversa más frecuente y grave de la terapia antidiabética37. Dentro de su signos y síntomas encontraremos hambre, temblores, dificultad del habla, cefaleas, sudoración, parestesia labial y lingual, agresividad y/o confusión, convulsiones e inconciencia4. La predisposición puede estar relacionada a desconocimiento sobre el tratamiento farmacológico propio, protocolos de tratamientos agresivos buscando la normoglicemia, descoordinación en la administración de insulina y alimentación, cambios abruptos en la dieta, disfunción renal o hepática, deficiencia de hormonas reguladoras, demencia, y sepsis38. El manejo debe objetivarse antes con un hemoglucotest, en pacientes conscientes que se confirme una hipoglicemia con HGT menor a 70 debe ser mediante la administración vía oral de azucares (carbohidratos de absorción rápida, tabletas de glucosa o glucogel) considerando la regla del quince; 15gr de carbohidratos permitiendo 15 minutos para su absorción; buscando regular los niveles de glicemia sanguíneo, posteriormente monitorear los niveles al transcurrir otros 15 minutos. Si el paciente se encuentra inconsciente, se brinda SVB mediante su algoritmo PCABD, luego se administra 1mg de glucagón vía intramuscular o subcutánea cada 20 minutos, además de activar los protocolos de emergencia4,38.
Paro cardiaco
Según la American Heart Association (AHA), el paro cardíaco es la pérdida abrupta de la función cardíaca que puede o no estar acompañada de una enfermedad cardíaca. Su aparición puede ser repentina o como consecuencia de otras enfermedades. El paro cardíaco puede ser mortal si no se toman las medidas adecuadas inmediatas. Los factores predisponentes son hipertensión, diabetes, tabaquismo, estrés permanente, aumento en el índice cintura-cadera39. El manejo clínico parte por posicionar al paciente de forma supina, activar los protocolos de emergencia, solicitar un desfibrilador, entregar SVB , según las siglas PCABD del SVB, que sería posición del paciente procurando alinear corazón y cerebro, facilitar permeabilidad de vía aérea, aligerando prendas opresivas evaluación de respiración y en caso de ser necesario aplicar oxígeno, definir tratamiento definitivo y comenzar con las maniobras de reanimación cardiopulmonar (RCP) recomendadas por la AHA.(40que consisten en aplicar 30 compresiones en la región esternal con el talón de la mano por 2 ventilaciones (en caso de no contar con dispositivos de apoyo ventilatorio). El ritmo debe ser de 100 a 120 compresiones por minuto con una profundidad de 5 cm aproximadamente. Es una EMO poco frecuente en la práctica dental40 y una emergencia de carácter prehospitalario, pero aun así el odontólogo debe estar capacitado para brindar SVB y utilizar el desfibrilador.
Sobredosis de anestesia local
La toxicidad sistémica producida por una sobredosis de anestésico local, es una EMO rara pero potencialmente fatal, que suele afectar al sistema nervioso central (SNC) o cardiovascular. Esta toxicidad será dosis dependiente, pudiendo manifestar excitación, nerviosismo y depresión del SNC que puede inducir en un paro cardiorrespiratorio4. Existen factores contribuyentes como; sitio anestesiado, técnica anestésica utilizada, tipo de anestésico, dosis y condición sistémica41. El manejo parte por reconocer el cuadro, mediante los signos y síntomas como mareos, sabor metálico, tinnitus, visión borrosa, disartria, temblor muscular, convulsiones, pérdida de conciencia, coma, depresión respiratoria o paro cardiorrespiratorio. Evaluando las condiciones del paciente, en un reconocimiento temprano se debe suspender la técnica anestésica, luego activar los protocolos de emergencia, brindar SVB de ser necesario, mediante el algoritmo PCABD, oxigenoterapia hasta lograr una saturación sobre 90% con un monitoreo constante del paciente. Si el caso presenta convulsiones con una duración mayor a 5 min, se debe administrar Diazepam (10 mg vía endovenosa, 5 mg/minuto) o Lorazepam (0,1mg/kg vía endovenosa, 2 mg/minuto), siendo un procedimiento efectuado por personal de emergencia médica autorizado. Cuando las convulsiones poseen una duración menor a 5 minutos, su evolución será autolimitante42.
Crisis hiperglicémica
Cuadro potencialmente mortal que puede llevar a una pérdida de consciencia, asociada a cetoacidosis diabética o estado hiperosmolar hiperglucémico, en pacientes con diabetes mellitus tipo 1 o tipo 2 respectivamente. El comienzo de la cetoacidosis diabética es agudo, que puede presentar náuseas, vómitos, dolor abdominal, taquipnea, hiperventilación, íleo, aliento cetónico, percepción alterada. Mientras que el estado hiperosmolar emerge de manera lenta (días/semanas) en pacientes de edad avanzada compartiendo la sintomatología clínica de la cetoacidosis además de hipotensión. Dentro de sus factores de riesgo encontraremos psicológicos (depresión o trastornos alimenticios), estrés, desapego al tratamiento diabético, infecciones, enfermedades no infecciosas, alcoholismo y pancreatitis43,44. El manejo es reconocer el cuadro, activar los protocolos de emergencia, monitorear los signos vitales, brindar SVB en caso de pérdida de conciencia, siguiendo el algoritmo PCABD, administración de solución salina vía endovenosa de ser posible, y aguardar la ayuda médica3.
Accidente cerebrovascular (ACV)
El ACV se define como una lesión vascular que disminuye la perfusión de irrigación a una región específica del cerebro, causando un deterioro neurológico. Los signos y síntomas varían según la zona afectada; se describe la pérdida del conocimiento, parestesia de las extremidades superiores e inferiores contralaterales, asimetría facial, disartria4,45. Sus factores predisponentes abarcan hipertensión arterial, diabetes mellitus, trastornos del ritmo cardiaco, dislipidemia, antecedentes familiares, predisposición genética, enfermedad renal crónica, anticonceptivos orales, tabaquismo y sedentarismo. El manejo clínico parte por reconocer el cuadro, activar los protocolos de emergencia, aplicar el algoritmo PCABD del SBV que consiste en posicionar al paciente procurando alinear corazón y cerebro, facilitar permeabilidad de vía aérea, aligerando prendas opresivas evaluación de respiración y en caso de ser necesario aplicar oxígeno y definir tratamiento definitivo acomodar, monitorear constantemente sus signos vitales, estabilizar al paciente mientras llega el servicio de atención de urgencia. Es fundamental derivarlo de forma inmediata a un centro asistencial para confirmar el diagnóstico mediante una tomografía axial computarizada (TAC)3. Tabla 1
4. Discusión
El objetivo de esta revisión ha sido describir la sintomatología clínica, los factores de riesgo asociados, el manejo e insumos necesarios para hacerle frente a una EMO. Actualmente en Chile, el Plan Nacional de Salud Bucal 2018-2030 promulgado por el Ministerio de Salud, está generando los espacios necesarios para mejorar el acceso y las oportunidades de atención dental a la población, por otra parte, la demografía chilena está experimentando un acelerado incremento en la población adulta mayor46, por consiguiente, existe una mayor frecuencia de consultas dentales de este sector etario; lo cual podría elevar el riesgo de ocurrencia de alguna EMO, debido a la presencia de patologías sistémicas de base y la polifarmacia presente en estos pacientes47. Esto realza la necesidad de que el odontólogo cuente los conocimientos teóricos-prácticos necesarios para resolver este tipo de situaciones, así como también los insumos y equipamientos para su debido manejo.
La literatura científica describe que la intervención oportuna de una EMO, puede repercutir significativamente en la morbilidad y posible mortalidad de un paciente48, es por esto que la prevención y evaluación del riesgo preoperatorio individual de cada paciente, es la mejor alternativa o terapia para afrontar estos inconvenientes. Marks et al.49 en su estudio, manifestaron que tan solo el 55,3% de los cirujanos dentistas realizaba una historia clínica minuciosa y detallada siempre, mientras que el 26,6% de manera habitual, el 9,1% de vez en cuando y el 8,6% nunca, estos valores muestran un porcentaje aproximado de un 17.7% de cirujanos dentistas que no tienen una visión clara de la real salud sistémica del paciente en la ficha clínica, lo cual podría incidir directamente en la ocurrencia de una EMO, debido a la falta de antecedentes para su prevención como herramienta clave en el manejo de una EMO.
La capacitación ha sido evidenciada como la principal herramienta para soslayar una EMO, Al Ghanam et al.50 en su estudio determinaron que tan solo el 27,2% de los dentistas encuestados recibió capacitación en el pregrado, y el 61,1% recibió capacitación después de graduarse, Por otra parte Arsati, et al.40 en sus resultados describieron que tan solo el 59,6% de los dentistas en Brasil ha realizado alguna capacitación con respecto a SVB, y el 40,0% no ha recibido alguna capacitación. Estas cifras son bajas para la relevancia de solucionar una EMO. El estudio de Varoni et al.51, en Italia, reafirma la necesidad de mejorar sus conocimientos teórico-prácticos para resolver una EMO. La poca capacitación por parte de los cirujanos dentistas podría dificultar la resolución frente a una EMO, así mismo, Al Ghanam et al.50 evidencia que tan solo el 49,7% de los cirujanos dentistas encuestados sería capaz de resolver una EMO de menor envergadura, y tan solo el 6,8% una EMO grave. De acuerdo con lo expuesto anteriormente, es fundamental la integración dentro del plan de estudio de la carrera de odontología, así como en la práctica profesional de cursos teórico-prácticos anuales de SVB que permitan actualizar y mejorar su capacidad de reconocer y manejar las EMO más prevalentes52.
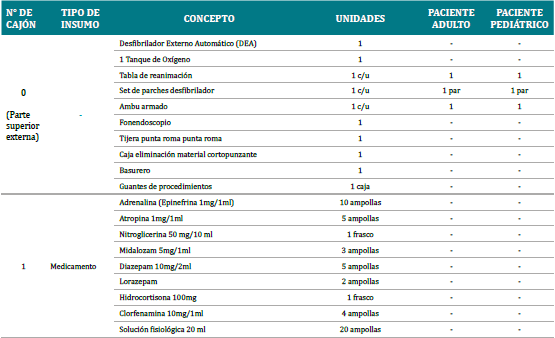
Las EMO posee manifestaciones clínicas particulares o similares entre sí, por lo que es importante detectar cada una de estas para su correcto manejo. Aun así, siempre se debe considerar la interrupción absoluta de la atención dental, identificar el cuadro presente, activar los protocolos de emergencia según la necesidad, como lo son: la solicitud de una ambulancia médica y un desfibrilador externo automático (DEA) de ser necesario, la entrega de SBV, junto al monitoreo constante de los signos vitales53, en conjunto con la administración de la medicación correcta y el uso del insumo medico necesario para cada EMO. Es por esto que cada centro odontológico debiese contar con un carro de EMO compuesto con los insumos, fármacos e instrumentos necesarios54,55, dictaminados por la norma técnica del Ministerio de Salud para sala de procedimientos y pabellón de cirugía menor, con los cuales, en conjunto con el conocimiento del operador, se pueda manejar de manera efectiva la EMO, salvaguardando así la vida e integridad física del paciente, también reconociendo las limitaciones en el rol que cumple el odontólogo en el manejo inicial de una EMO, aguardando la llegada del equipo médico especializado para la continuación del tratamiento de forma intrahospitalaria, de ser necesario. Tabla 2
5. Conclusión
Actualmente es fundamental que los cirujanos dentistas integren los conocimientos teórico-prácticos para el manejo inicial eficiente, oportuno y seguro, para asegurar una respuesta de calidad frente una EMO. Así como también la adición en el pregrado de odontología, cursos de actualización en EMO, también la oferta de cursos para postgraduados, que preparen de mejor manera al odontólogo. Por otro lado, se requiere que cada uno de los centros odontológicos posean la implementación necesaria, dictaminada por la norma técnica del Ministerio de Salud, para salas de procedimientos y pabellón de cirugía menor, para afrontar una EMO. Finalmente, la prevención y evaluación del riesgo preoperatorio individual de cada paciente, siempre será una de las mejores herramientas para afrontar una EMO.











 texto en
texto en