Introducción
En nuestro país la evaluación médica preparticipativa (EMPP) no se exige sistemáticamente para eventos deportivos multitudinarios, excepto para deportistas federados, como lo estipula la ley 18.719, artículo 4471).
Es frecuente que se expidan exámenes de aptitud física por complacencia, sumado a que en este tipo de pruebas los participantes firman un deslinde de responsabilidad asumiendo que los eventos adversos quedan a su cargo.
Esto conlleva a que por franja etaria, características del evento deportivo, y nivel de acondicionamiento, la mayoría de los participantes presenta riesgo aumentado de muerte súbita en el deporte (MSD).
En los últimos diez años se han registrado episodios de MSD en este tipo de eventos deportivos, siendo el incentivo para la confección de este protocolo. Hemos denominado al mismo 10K LIFE y pretende ser una herramienta con la cual, en 10 minutos, podemos identificar participantes con potencial riesgo de MSD. Está diseñado para ser realizado en la semana previa a la competencia y abarcar al total de los participantes de 12 o más años de edad.
El objetivo es determinar quiénes cumplen con los criterios de riesgo y de esta manera derivarlos a especialistas en medicina deportiva y cardiólogos para una completa EMPP.
Este test surge de una revisión sistemática de publicaciones internacionales sobre puntos de particular relevancia en MSD y EMPP, para determinar si un individuo presenta riesgo aumentado de sufrir eventos adversos ante una prueba de este tipo.
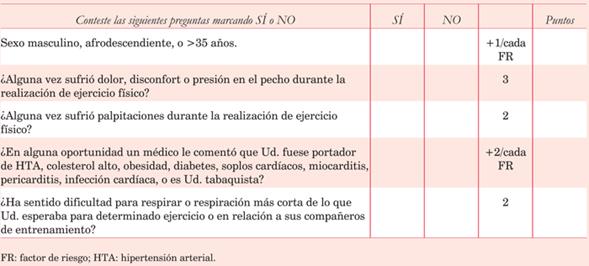
Se confeccionó una guía con puntajes y tablas, que incluye un cuestionario, descripción de hallazgos en la exploración física, así como en el electrocardiograma (ECG), plantillas con trazados electrocardiográficos para verificación, y un carné en colores que indica el riesgo y las posibilidades de participar. Buscamos que el médico que lo ejecuta logre tomar decisiones en corto tiempo (10 minutos) para un correcto tamizaje y derivación.
La revisión de la literatura del protocolo se ha dividido en dos áreas: a) epidemiología de la MSD y b) evidencia respecto al valor de los antecedentes personales, familiares, manifestaciones clínicas y electrocardiográficas.
Epidemiología
Definimos MSD como la muerte inesperada que sucede durante la práctica deportiva y hasta 24 horas después de la misma , que es principalmente de causa cardiovascular (CV) y no puede explicarse por otros motivos y sobreviene en la primera hora luego del inicio de los síntomas2.
El riesgo de MSD aumenta con la intensidad del ejercicio en primer lugar (>6 METs), con su duración (>60 minutos), y la edad del individuo. Ocurre mayoritariamente en varones, al inicio de un programa de entrenamiento o frente a los aumentos en la carga2, siendo más frecuente en deportistas afrodescendientes3.
Tres de cada 1.000 individuos de la población general son portadores de algún trastorno cardíaco que predispone a MSD4. El riesgo aumenta con la edad, siendo la incidencia en menores de 35 años de 1/100.000/año5. Este número aumenta a 1/18.000/año cuando la edad es mayor a 35 años6,7.
Este aumento en la incidencia obliga al análisis de las causas subyacentes de MSD, que son diferentes en las distintas franjas etarias, y nos lleva a interpretar la semiología y el análisis del ECG basal desde diferentes perspectivas.
La MSD es una enfermedad infrecuente, aun teniendo en cuenta que el sedentarismo y la inactividad son de gran prevalencia en la población general y especialmente en mayores de 35 años.
En los deportistas jóvenes la MSD es aún más infrecuente. Sin embargo su impacto es mayor, lo cual obliga a intensificar los esfuerzos para la detección precoz.
El riesgo de muerte súbita en el deporte aumenta con la intensidad del ejercicio
En un estudio previo se registró una incidencia de MSD en esquiadores de fondo de 1/5.557/año, destacando a este deporte como una de las actividades con mayor demanda energética cuando nos referimos a ejercicio aeróbico8.
Los diferentes factores que precipitan un evento CV adverso, como aumento de catecolaminas circulantes, hiperagregabilidad plaquetaria, acidosis metabólica, hiperpotasemia inducida por ejercicio y el aumento de la carga térmica, representan un riesgo relativo para MSD nueve veces mayor frente al ejercicio intenso2.
El riesgo de muerte súbita en el deporte aumenta con la duración de la prueba
Entre maratonistas, 1/72.000/año sufren MSD9-11), la prolongación del esfuerzo implica condiciones de carga térmica, acidosis (umbral anaeróbico y metabolismo anaeróbico), deshidratación y desequilibrio iónico mantenidas, que atentan contra la estabilidad de la membrana celular favoreciendo la instalación de arritmias malignas12.
El riesgo es inversamente proporcional al nivel de entrenamiento
Los episodios de MSD ocurren más frecuentemente al inicio de un plan de entrenamiento en deportistas previamente sedentarios o frente a aumentos de la carga, es así que Koskenvuo y colaboradores13) constataron una incidencia de MSD en reclutas de la fuerza aérea de 1/735.000 (alto nivel de entrenamiento), mientras que Thomson y Siscovik14,15) describen una incidencia de 1/7.620 a 1/18.000/año en trotadores de fin de semana (bajo nivel de entrenamiento).
Otros factores que aumentan el riesgo de muerte súbita en el deporte
Los deportistas afrodescendientes presentan mayor probabilidad de sufrir MSD. Esto se debe a la mayor prevalencia de miocardiopatía hipertrófica (MCH). Resulta importante la necesidad de establecer un adecuado diagnóstico diferencial con las alteraciones normales que presentan en el ECG (secundarias a mayor remodelado cardíaco, vinculado con mayor prevalencia de polimorfismos genéticos de la enzima conversora de angiotensina)3.
La MSD es entre tres y cinco veces más frecuente en hombres (incluso nueve veces más frecuente en algunas publicaciones)3. Son varias las hipótesis al respecto, adjudicando ese hecho a que las mujeres tienen menor tendencia a participar en eventos de alta intensidad, menor incidencia de enfermedad coronaria, de hipertrofia ventricular izquierda, sufren menos frecuentemente enfermedades por calor, y consumen menos esteroides2.
El golpe de calor constituye un elemento de riesgo para MSD (29% de mortalidad si no se trata). Los hechos desencadenados en el desarrollo de este cuadro, como disfunción del sistema nervioso central, rabdomiólisis, coagulación intravascular diseminada, insuficiencia renal aguda y shock, y pueden llegar a causar la muerte2.
El hecho de haber sufrido un episodio de golpe de calor aumenta la probabilidad de sufrir MSD.
El asma ha sido reportado como causa de MSD. En un estudio de Becker, el 80% tenía diagnóstico de la enfermedad y no recibía tratamiento16.
El consumo de sustancias (cocaína, efedrina, eritropoyetina, esteroides anabólicos) produce aumento del tono catecolaminérgico, hiperagregabilidad plaquetaria, espasmo arterial, anormalidades en la coagulación secundarias a falla hepática e hiperviscosidad sanguínea con aumento considerable de la probabilidad de MSD17.
Como parte de nuestra metodología, revisamos los resultados de las dos últimas ediciones de las corridas San Fernando y San Antonio (Maldonado/ Piriápolis 2018-2019).
Los datos fueron obtenidos del registro oficial de resultados de la Intendencia Municipal de Maldonado18, donde se describe sexo, edad y tiempo en recorrer la distancia. Esta investigación fue realizada con el objetivo de evaluar qué número de participantes podrían presentar algún riesgo potencial, como sexo masculino, edad mayor a 35 años y nivel de acondicionamiento físico (tomando como referencia los 50 minutos para recorrer 10 km, límite arbitrario que separa trotadores de corredores). De este análisis surge la observación de que entre 65% y 81% de los participantes presentaban riesgo aumentado de sufrir MSD19.
Evaluación médica cardiovascular preparticipativa
Consiste en tres fases: interrogatorio, examen físico y ECG de 12 derivaciones utilizado en forma sistemática.
Todo el proceso está dirigido a analizar antecedentes, enfermedades latentes que puedan manifestarse durante la práctica deportiva, grado de entrenamiento y esfuerzo al que se expondrá el participante.
Interrogatorio y examen físico
Instituciones como el American College of Sport Medicine, en acuerdo con la American Heart Association (AHA)20,21, y la American Academy of Pediatrics22, proponen un protocolo con 12 ítems, que no incluye la realización de ECG de reposo de forma sistemática; la presencia de hallazgos en uno de estos ítems implica el inicio de pruebas complementarias. Este formato resulta poco sensible (sensibilidad 16%, especificidad 98%), ya que no es frecuente que los deportistas jóvenes presenten sintomatología. Adicionalmente, al no utilizar ECG en forma sistemática, la simple necesidad de su realización implica la derivación a otro profesional.
Por otra parte, algunas enfermedades que predisponen a la MSD (anomalías congénitas en las arterias coronarias, enfermedades aórticas), no presentan alteraciones en el ECG.
La historia personal (síncope, presíncope, dolor torácico, disnea o palpitaciones durante el ejercicio), antecedentes familiares de enfermedades cardiovasculares hereditarias, muerte súbita prematura o una exploración física anormal, aun con ECG normal, determinarán la realización de pruebas adicionales23 .
El valor de los antecedentes en familiares de primer grado, de enfermedades cardíacas hereditarias que predisponen a MSD (miocardiopatía arritmogénica del ventrículo derecho (MAVD), MCH o miocardiopatía dilatada familiar) constituyen elementos de alto riesgo de MSD dado que aumentan notablemente la probabilidad de estar presentes en el sujeto índice.
El síncope durante el esfuerzo constituye una situación de alto riesgo y puede considerarse un predictor de MSD, dado que se presenta previo a ésta en un 25% a 50% de los casos2.
El ángor típico se presentó hasta en un 10% de casos de MSD2, siendo de mayor relevancia en mayores de 35 años. En jóvenes este síntoma puede obedecer a asma, reflujo gastroesofágico o dolor mioarticular.
La presencia de disnea en deportistas es de difícil valoración, sobre todo en fondistas. Tiene menor valor que el ángor y el síncope, y su causa principal es el asma2.
Las palpitaciones cobran relevancia asociadas a otras situaciones, como inactividad física, hallazgos en el ECG, etc.
En el examen físico se destacan todas aquellas manifestaciones que pongan en evidencia anomalías cardíacas estructurales o del sistema de conducción.
Soplos orgánicos: consideramos como tales aquellos que sean de intensidad mayor a 3/6, acompañados de frémito, diastólicos, prolongados, con R2 aumentado sin desdoblamiento fisiológico, asociados a R3-R4-chasquidos, clicks, o que no cambian al pararse24.
Asimetría de pulsos: se destaca la ausencia o debilidad de pulsos femorales como manifestación de coartación aórtica, siendo una anomalía favorecedora de MSD por disección aórtica, además de asociarse a válvula aórtica bicúspide, estenosis e hipertensión arterial (HTA) secundaria25.
La presencia de HTA o hipotensión ortostática obligan a profundizar en diagnósticos y en más de una situación a retirar de la competencia al participante.
Cifras de PA > 200 mmHg constituyen una contraindicación relativa para la realización de ejercicio24, así como la presencia de hipotensión ortostática (definida como el descenso de 20 mmHg o más de PA sistólica o de 10 mmHg de PA diastólica)26) .
Enfermedad de Marfan: es conocida su asociación con disección aórtica durante el esfuerzo físico. El aumento de la tensión parietal durante el ejercicio dinámico desencadena el cuadro, habitualmente sin síntomas previos. Esta situación ocurre en individuos con dilatación aórtica debida a la debilidad de la capa media por degeneración quística. El riesgo aumenta con la estatura y con las manifestaciones fenotípicas, por ello la evaluación debe ser más exhaustiva para deportistas de gran talla (básquetbol, vóleibol), debiéndose recordar que no todos los individuos con enfermedad de Marfan presentan dilatación aórtica, e individuos sin fenotipo característico pueden presentarla27.
Electrocardiograma: criterios de Seattle refinados
Desde los trabajos de Corrado y colaboradores, que permitieron reducir la tasa de MSD en 89% con el uso sistemático del ECG28, y las subsiguientes mejoras en 2010 (Sociedad Europea de Cardiología), 2015 (reunión de expertos en cardiología deportiva, medicina deportiva y enfermedades cardíacas hereditarias-Seattle), no quedan dudas acerca de que el ECG de reposo es una herramienta indispensable en la EMPP.
Las directivas actuales corresponden a los Criterios de Seattle refinados de 2017, el documento es producto del acuerdo de expertos en cardiología y medicina del deporte reunidos en 2015 en Seattle (Estados Unidos) y mejorados en 2017, y se ocupa de actualizar los criterios de interpretación del ECG y ofrecer recomendaciones sobre la actuación y la asistencia al deportista con hallazgos anormales3,29).
Plantea tres objetivos principales: actualizar los criterios de interpretación del ECG del deportista de 12 a 35 años; desarrollar una guía clara para la evaluación del deportista, y orientar en la toma de decisiones. No está dirigido solo a cardiólogos y deportólogos, incluye al resto de los especialistas involucrados en el cuidado de los deportistas (pediatras, médicos de familia). Presenta consideraciones especiales para deportistas de 12 a 16 años (patrón juvenil) y mayores a 30 años (máster). Los hallazgos considerados normales comprenden manifestaciones eléctricas relacionadas con los cambios fisiológicos asociados al corazón del deportista y cuya presencia no requiere pruebas adicionales.
Hallazgos considerados limítrofes en el electrocardiograma de deportistas
Este subgrupo de alteraciones, que eran consideradas anormales, actualmente son consideradas normales o anormales según se presenten solas o combinadas.
Su aparición aislada es una variante de la normalidad en relación con el remodelado fisiológico como adaptación al entrenamiento y no requiere exploraciones adicionales.
La aparición combinada de dos o más de estos hallazgos en el ECG podría estar relacionada con una enfermedad subyacente, y requiere siempre profundización diagnóstica3,29.
Considerar normales estos hallazgos cuando se presentan en forma aislada ha permitido reducir los falsos positivos de 13% a 7,5% y mejorar la especificidad de 90% a 94%, con una mínima disminución de la sensibilidad, de 91% a 89,5%23.
Hallazgos considerados anormales en el electrocardiograma de deportistas
Sospecha de enfermedad estructural
La inversión de la onda T es una de las alteraciones de más relevancia clínica en la interpretación del ECG. La T invertida de localización lateral o inferolateral (se precisa solo una derivación en V5, V6, DI o AVL) es siempre anormal y se asocia con miocardiopatía latente o miocarditis29. Se debe estudiar minuciosamente a los deportistas con estas anomalías, realizando siempre una resonancia magnética cardíaca (RMC) si el ecocardiograma no resulta diagnóstico, Holter y ergometría. El estudio familiar es recomendable.
La localización anterior (V1-V4) es de más difícil evaluación; considerar raza, sexo, y segmento ST precedente, puede ser de utilidad. La T invertida anterior precedida de elevación del punto J 1 mm excluye miocardiopatía con un valor predictivo negativo de 100% en deportistas. Cuando está confinada a V1-V2, también puede ser un hallazgo normal, más frecuente en mujeres deportistas3,29. La mayoría de los deportistas de 16 o más años, no afrodescendientes, con T invertida anterior más allá de V2 , requerirá valoraciones adicionales para descartar MAVD. De existir sin elevación del punto J (< 1 mm) o con depresión del segmento ST, se considera anormal y obliga a descartar MAVD.
La depresión del segmento ST (relativa al segmento PR isoeléctrico) > 0,5 mm en dos o más derivaciones es un hallazgo anormal que aparece con frecuencia en la MCH. Se debe realizar al menos un ecocardiograma e incluso puede considerarse realizar RMC.
Las ondas Q patológicas (cociente Q/R >0,25 y toda onda Q > 40 ms, presentes en dos o más derivaciones contiguas) pueden aparecer en miocardiopatías (MCH, miocardiopatía dilatada), miocarditis o infarto agudo de miocardio previo. También pueden observarse en vías accesorias (buscar ondas delta y evaluar el PR) y por posición incorrecta de los electrodos, que se debe revisar ante un patrón QS en V1-V2. A todo deportista con ondas Q patológicas se le debe realizar ecocardiograma.
La ergometría estará indicada si coexisten múltiples factores de riesgo cardiovascular o se sospecha infarto de miocardio antiguo; la RMC cuando las Q patológicas aparezcan junto con depresión del segmento ST, inversión de onda T, o hallazgos clínicos sospechosos.
Sospecha de canalopatías
El criterio de normalidad del QT es <470 y <480 ms para hombres y mujeres respectivamente. Ante un QT corregido (QTc) prolongado, siempre se deben descartar posibles causas reversibles como hipopotasemia, hipomagnesemia o fármacos que prolonguen el QT. Todo deportista con un QTc >500 ms en quien no se identifique ninguna causa reversible debe ser derivado. En estos casos es fundamental el papel del Holter y la ergometría para detectar arritmias ventriculares y valorar el comportamiento del QT.
En el patrón de Brugada la recomendación se centra en el patrón tipo 1 (rSr’ cóncavo respecto a la línea de base, elevación del segmento ST 2 mm, inversión de la porción final de la onda T en V1, V2 y V3)23,29. Su aparición obliga a revisar la correcta colocación de los electrodos V1 y V2 en el cuarto espacio intercostal. Aunque tanto los deportistas afrodescendientes como los de especialidades de resistencia pueden presentar cambios en la repolarización similares al patrón de Brugada tipo 2, en ausencia de síntomas o historia familiar de interés, no se recomienda realizar estudios adicionales.
Alteraciones del ritmo y preexcitación ventricular
Se debe valorar la respuesta cronotrópica al ejercicio aeróbico de deportistas con frecuencia cardíaca de reposo menor o igual a 30 lpm o pausas sinusales mayores a 3 s. Si es inadecuada o refiere episodios presincopales o sincopales, será necesario descartar disfunción primaria del nódulo sinusal.
Cuando el PR es >400 ms se necesita valoración adicional. Puede ser suficiente con algo de ejercicio aeróbico en la ergometría para comprobar si el PR se acorta. El bloqueo auriculoventricular (BAV) de segundo grado Mobitz II, como el BAV de tercer grado, se siguen considerando hallazgos anormales en deportistas.
Se considera anormal la presencia de dos o más extrasístoles ventriculares (EV) en el ECG de reposo (en 10 s) y se recomienda la realización de Holter, ecocardiograma y ergometría. Si las EV desaparecen con el aumento en la intensidad del ejercicio, no es necesario hacer más pruebas.
Cuando aparecen 2.000 o más EV en 24 h, rachas de taquicardia ventricular no sostenida o aumento de las EV en una ergometría, se debe realizar resonancia y estudio electrofisiológico.
La observación de una sola EV con morfología de bloqueo de rama izquierda y eje superior en deportistas de especialidades de alto componente dinámico, sobre todo a edades mayores de 25 años, se debe investigar por su posible relación con enfermedad del ventrículo derecho29.
En caso de preexcitación ventricular asintomática, se recomienda valorar el riesgo de vía accesoria, en principio con ergometría, y si no es concluyente o se trata de deportistas que practican especialidades de moderada-alta intensidad, estudio electrofisiológico. También se debe considerar la realización de un ecocardiograma por la asociación del síndrome de Wolff-Parkinson-White con anomalía de Ebstein y miocardiopatía.
Protocolo 10K Life
En base a la evidencia analizada, surge un protocolo con un cuestionario que tiene como base el propuesto en 201222,30, al cual se agregaron situaciones que producen MSD de causa no cardíaca, como trastornos por calor y asma.
Se amplía la descripción de cada síntoma buscando mejorar la sensibilidad y especificidad en la obtención de la información. De idéntica forma se trabajó sobre la exploración física.
Adjudicación de puntajes
Un sistema de puntajes nos permite sistematizar la apreciación sobre el paciente.
Ciertos ítems tienen tal importancia que de ser positivos, aun en forma aislada, implican la necesidad de suspender la actividad deportiva para profundizar el diagnóstico. Son situaciones de probado riesgo de MSD, por ejemplo, síncope durante el ejercicio (presente en 25%-50% de los casos previo a la misma), soplo orgánico (cardiopatía estructural de base), o hallazgos en el ECG que configuren una anormalidad en deportistas (Criterios refinados de Seattle). Definimos cuatro categorías de riesgo para todos los ítems y estas situaciones reciben 4 puntos (puntuación máxima de riesgo), debiendo derivarse el sujeto a especialista para completar su valoración de riesgo de MSD.
En un escalón por debajo de este grupo, colocamos aquellos fenómenos de riesgo elevado pero que requieren estar asociados a otro factor para determinar el retiro de la actividad. Estas situaciones aisladas determinan la necesidad de advertir al participante de los riesgos que corre al no haberse realizado una valoración previa. Son ejemplos, el dolor torácico (previo en 10% de episodios de MSD), antecedentes familiares de muerte súbita a edades tempranas (50% de familiares directos con MCH y MAVD presentan estas anomalías), hallazgos limítrofes en el ECG (requieren evaluación adicional si hay más de uno o síntomas asociados o antecedentes). En estos casos se adjudican 3 puntos.
Los factores de riesgo CV, tal como lo plantea el American College of Sports Medicine y la Sociedad Brasilera de Medicina Deportiva, conducen a estudios adicionales en el caso de ser por lo menos dos21,23,30,31, por esta razón le adjudicamos 2 puntos a cada uno (al sumar 4, debe derivarse a evaluación por especialista).
La disnea en jóvenes es infrecuente como consecuencia de enfermedad CV, mientras que en mayores de 35 años adquiere mayor valor. Le adjudicamos 2 puntos, ya que los factores de riesgo que le agregan jerarquía (edad, HTA, etc.) suman puntos adicionales que representan el aumento del riesgo y conducen a advertir o derivar. Un caso similar ocurre con las palpitaciones.
Existen aspectos epidemiológicos que implican aumento del riesgo de MSD sin constituir una situación de exclusión per se. No obstante, la sumatoria de este tipo de elementos sí representa riesgo (varón 40 años, tabaquista o hipertenso sin control, que en el último mes no realizó ejercicio físico, 5 puntos). Estos hechos aislados suman 1 punto (sexo, edad, etnia, inactividad).
Los individuos con estigmas de enfermedad de Marfan tienen mayor probabilidad de ectasia aórtica, y por lo tanto, de disección y MSD. A mayor expresión fenotípica mayor probabilidad de sospecha y captación. Optamos por agregar puntos a partir de 2 en función del número de anormalidades presentes, partiendo de 2 puntos cuando el individuo impresiona tener igual envergadura que talla (rango envergadura/talla >1,05) y agregando de a 1 por anormalidad del tórax, signo de Walker Murdoch, hiperlaxitud, dientes acuminados, escoliosis y trastornos de visión. Se trata de aquellos criterios diagnósticos mayores y menores de interpretación más accesible que nos permiten acercarnos al diagnóstico.
La presencia de cifras de PA elevadas suma desde 2 puntos cuando son mayores a 140/90 mmHg, hasta 4 puntos con cifras de 200/120 mmHg (contraindicación relativa para la realización de ejercicio), se agrega 1 punto cada 10 mmHg desde 160/100 mmHg. De igual forma, la presencia de hipotensión ortostática se puntúa con 4 por ser un criterio de exclusión para la realización de ejercicio.
Aquellos individuos que sumen 4 o más puntos no podrán participar de la competencia y se otorga pase a especialista en medicina deportiva y cardiólogo para correcta EMPP.
Aquellos individuos que sumen 3 puntos serán aconsejados a no participar en la competencia sin antes realizarse una correcta EMPP.
Quienes sumen 2 puntos podrán participar y se les debe sugerir la realización de una correcta EMPP al menor plazo posible.
Quiénes sumen 1 punto quedan liberados para participar y se recomienda siempre realizar una correcta y completa EMPP.
La puntuación puede proceder de un solo ítem o de la sumatoria de ellos.
Esta información se le entrega al paciente con sus datos en un carné donde las categorías de riesgo se identifican en colores que facilitan la interpretación del riesgo y la decisión del médico con sus datos y firma. También se le entrega una copia de los formularios, los hallazgos y la adjudicación de puntos.
El tiempo estimado para cada evaluación es de 10 minutos. Los pacientes pasan por una estación donde se realiza control de la PA en decúbito dorsal, sentados y de pie, y ECG de 12 derivaciones. Posteriormente, se les realiza el cuestionario, la exploración física y se analiza el ECG.
Para la ejecución del protocolo se requieren etapas de entrenamiento donde se instruye sobre el valor de cada manifestación clínica, detección de soplos orgánicos y valoración de las manifestaciones de la enfermedad de Marfan. Se debe recibir instrucción sobre hallazgos normales en el ECG del deportista y aquellos que sean de riesgo y limítrofes.
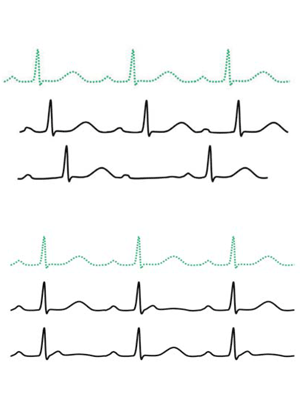
A continuación, presentamos el Protocolo 10K Life, el cuestionario (tabla 1) y (tabla 2), exploración física (tabla 3), hallazgos en el ECG (tabla 4) y (tabla 5), plantilla de ECG de referencia (figuras1,2,3,4,5,6,7,8,9,10,11,12,13) y carné final (figura 14).
Conclusiones
Esta propuesta de trabajo puede constituir una herramienta útil al momento del inicio de una práctica deportiva, especialmente cuando se trata de eventos populares y multitudinarios donde el objetivo es participar de una actividad saludable y no enfrentarse con un suceso adverso. En estas situaciones, donde se observa una mayor improvisación por parte del participante, es donde podemos incidir en gran medida haciendo prevención primaria. De la capacitación y el uso de este tipo de evaluación dependerán los resultados a futuro, fundamentalmente en los tiempos de ejecución y en la adherencia de la población a la realización de EMPP antes o posteriormente a nuestro test.