Introducción
El espectro de acretismo placentario es una patología de alta morbimortalidad, cuya incidencia ha ido en aumento, y se espera un incremento aun mayor dado el creciente número de cesáreas.
Entendemos, por ello, la adherencia patológica de la placenta más allá de la interfase endometrio-miometrial, generalmente vinculado a un área cicatrizal, como puede ser el antecedente de cesárea o de cualquier cirugía uterina (miomectomía, legrado endocervical, etc.). Es de etiología desconocida, la teoría más aceptada postula la invasión placentaria exagerada en zonas cicatrizales o fibrosas en busca de áreas más vascularizadas.
Clásicamente se clasificaba según el grado de invasión placentaria en acreta, adhiere al miometrio; increta, penetrando miometrio, y percreta, que traspasa el miometrio hacia serosa u órganos adyacentes. Hoy en día se prefiere hablar de espectro de acretismo placentario.
Para su diagnóstico se utilizan técnicas de imagen, como la ecografía Doppler uteroplacentario y la resonancia nuclear magnética.
Dentro de las complicaciones, se destacan fundamentalmente las hemorrágicas, sobre todo al momento del alumbramiento, pudiendo evolucionar rápidamente a shock hipovolémico.
Cabe destacar que en Uruguay, en los últimos años, ha sido la principal causa de muerte materna.
El diagnóstico, control antenatal y planificación del nacimiento coordinado es fundamental en vistas a lograr su correcto seguimiento y minimizar la morbimortalidad materna y fetal.
Objetivo
El fin de este trabajo es describir el caso clínico de una paciente con diagnóstico antenatal de acretismo placentario, donde el seguimiento coordinado por los equipos de dos clínicas ginecológicas, en conjunto con los equipos de urología, imagenología, hemoterapia, hemodinamia y anatomía patológica, permitió tomar las conductas adecuadas que evitaron una muerte materna. Se realiza también una revisión bibliográfica del tema.
Caso clínico
Describiremos el caso de una paciente procedente de Montevideo, Uruguay, de sexo femenino de 32 años. Es de destacar que contamos con el consentimiento verbal y escrito para la publicación del caso clínico respetando identidad y datos de la paciente. Como antecedente personal a destacar, tabaquista de cinco cigarrillos al día, hábito que abandona durante el embarazo. Como antecedentes obstétricos, presenta dos gestaciones previas, un parto vaginal y una cesárea segmentaria transversa realizada por un herpes genital activo hace cinco años.
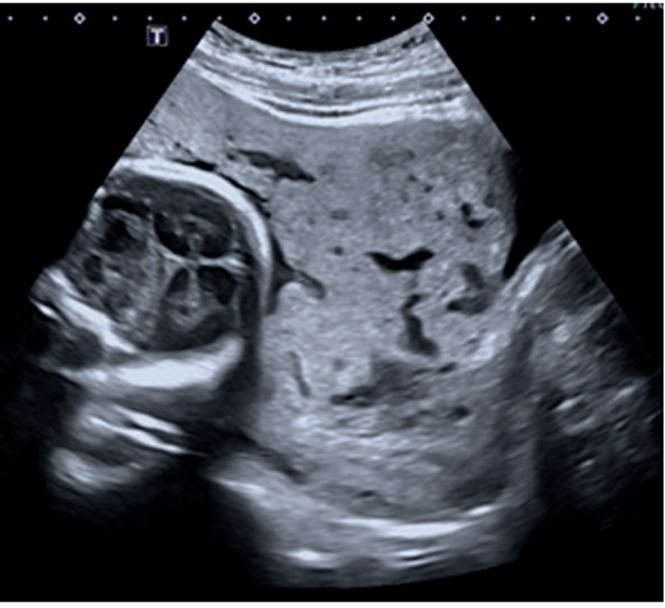
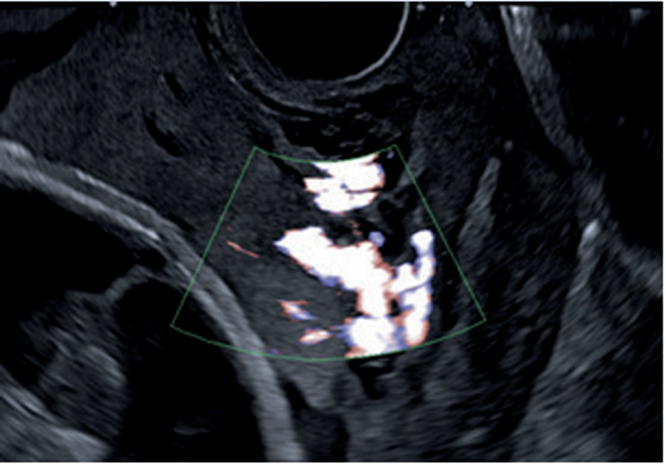
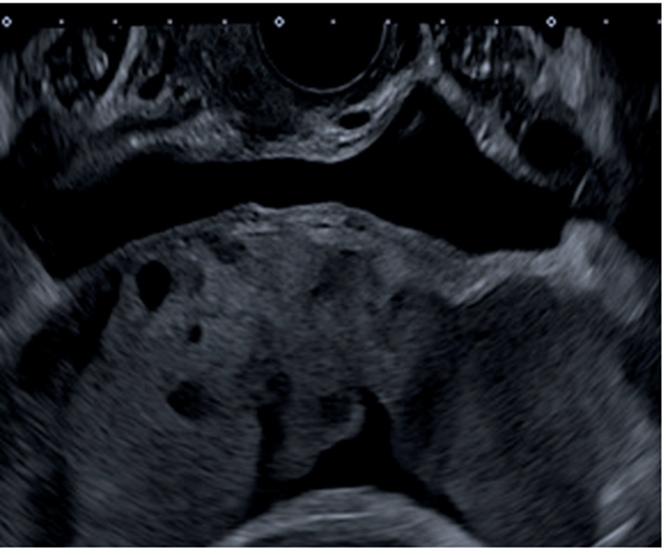
La paciente es valorada inicialmente por la Unidad de Diagnóstico Prenatal del Centro Hospitalario Pereira Rossell, donde cursando un embarazo de 31 semanas de edad gestacional, se realiza la sospecha diagnóstica de acretismo placentario. Se destaca de las imágenes elementos característicos de acretismo, como son, placenta previa oclusiva total con un aumento de su vascularización, pérdida de área hipoecoica retroplacentaria, abundantes lagunas placentarias y pérdida de diferenciación con miometrio en área del segmento (figura 1,figura 2,figura 3).
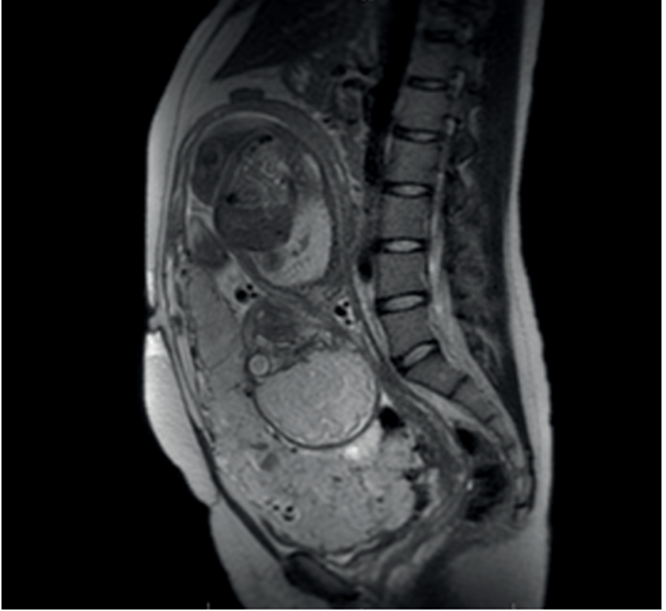
Posteriormente, se realiza la confirmación de la sospecha diagnóstica ecográfica mediante resonancia magnética (figura 4). Existía, además, la sospecha imagenológica de invasión hacia la vejiga, por lo que se consideró pertinente el traslado al Hospital de Clínicas para completar valoración por equipo multidisciplinario especializado.
El embarazo fue mal tolerado por diabetes gestacional con cifras de glicemia en ayunas de 0,94 mg/dl en el tercer trimestre, logrando un buen control metabólico con tratamiento higiénico dietético.
Permaneció durante todo el embarazo asintomática. Recibió corticoterapia antenatal a las 33 semanas, y se coordinó la finalización de la gestación de forma coordinada a las 35 semanas, vía cesárea.
En el Hospital de Clínicas se conformó un equipo multidisciplinario integrado por los servicios de ginecotocología, imagenología, radiología intervencionista, urología, anestesia, hemoterapia, neonatología y salud mental.
Previo a la cirugía, se realizó la colocación de dos balones hemostáticos en arterias ilíacas internas a cargo del equipo de hemodinamia, que podrían insuflarse como medida de rescate en caso de hemorragia aguda masiva, ocluyendo el flujo sanguíneo de las arterias hipogástricas.
Para minimizar el riesgo de trombosis se decidió isocoagular a la paciente previo al procedimiento.
Una vez en block quirúrgico, con paciente bajo anestesia general, se colocaron en ambos uréteres catéteres doble J para identificarlos fácilmente en el intraoperatorio.
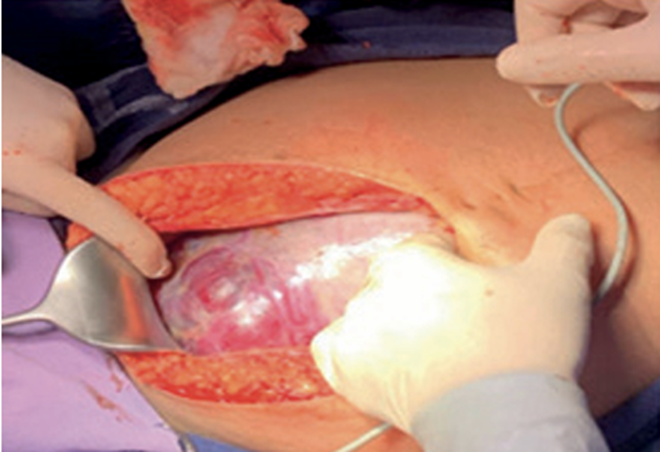
Se realizó una incisión mediana supra e infraumbilical y una vez en cavidad abdominal se evidenció macroscópicamente el área de infiltración placentaria sobre el segmento uterino evadiendo el útero e infiltrando la vejiga (figura 5).
Se realizó ecografía intraoperatoria para evitar la incisión transplacentaria, decidiendo realizar una histerectomía a nivel del fondo uterino. La extracción fetal fue en podálica y se realizó ligadura oportuna del cordón umbilical, que se abandonó intraútero en conjunto con la placenta al realizar la histerorrafia.
El recién nacido recibe atención inmediata por equipo de neonatología.
Se obtuvo un recién nacido de 2.500 g, APGAR 5/7, que se traslada a centro de tratamiento intensivo (CTI) donde evoluciona, agregando complicaciones de leve entidad propias de la prematurez.
Se procede, entonces, a realizar la histerectomía. Se evidencia la infiltración de la placenta a la vejiga, no identificándose un plano de clivaje a nivel vesicouterino, por lo que se requirió la resección del techo de la vejiga y posterior reparación por equipo de urología.
Frente al sangrado pélvico abundante se insuflaron los balones hipogástricos previamente colocados, lo cual permitió un rápido y eficiente control del sangrado, logrando finalizar la histerectomía total. Del balance lesional, se destaca la sección de uréter derecho requiriendo su reimplantación a cargo del equipo de urología.
En cuanto al puerperio, la paciente permaneció 48 horas en sala de recuperación anestésico quirúrgica, hemodinámicamente estable, requiriendo la transfusión de tres volúmenes de glóbulos rojos. Se retomó la isocoagulación a las 24 horas del posoperatorio, la cual se mantuvo por diez días.
El recién nacido evolucionó favorablemente y pasó a alojamiento madre/hijo al octavo día de vida.
Se otorgó el alta de sala de puérperas a los 15 días y al mes de la cirugía se retiraron los catéteres doble J.
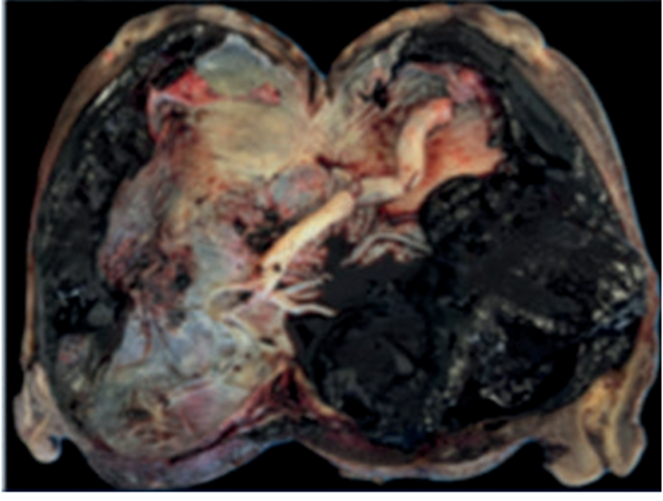
El diagnóstico de certeza fue anatomopatológico con la pieza de histerectomía, informando una placenta percreta, cuyas vellosidades penetran el espesor miometrial alcanzando y perforando la serosa uterina, con ausencia o mínimo endometrio decidualizado (figura 6).
Destacamos nuevamente lo importante de la coordinación de un equipo multidisciplinario que permitió, de forma planificada y organizada, brindar garantías a la paciente durante el preoperatorio e intraoperatorio, logrando de esta manera minimizar la morbimortalidad y evitar lo que podría haber dado lugar a una muerte materna.
Discusión
Hoy en día, por la amplia variabilidad en la gravedad y la profundidad de adherencia placentaria, se propone el término espectro de acretismo placentario, entendiendo como la adherencia anómala de la placenta a la pared uterina, más allá de la interfase endometrio-miometrial1.
Con el paso de los años su importancia ha ido en aumento dado a que si bien su incidencia es baja, la misma ha ido en incremento y la morbimortalidad es muy alta. Se puede identificar a las hemorragias como una de las principales causas de muerte materna de este siglo, y preocupa el creciente número de cesáreas como principal factor de riesgo2.
En una revisión sistemática de 2019, la prevalencia global acumulada fue de 0,17%3, siendo su sospecha y diagnóstico precoz fundamentales para disminuir las muertes maternas. La sospecha debe ser clínica (sobre todo frente a pacientes con cicatrices uterinas), confirmando con ecografía Doppler o resonancia magnética frente a la visualización de lagunas vasculares y flujo aumentado3, su certificación es anatomopatológica.
El espectro de acretismo placentario se clasifica según el grado de invasión en: acreta, cuando las vellosidades coriónicas se adhieren al miometrio sin atravesar la decidua basal; increta, cuando las vellosidades penetran el miometrio, y, por último, la forma de mayor severidad, la placenta percreta, en donde las vellosidades traspasan el miometrio llegando a la serosa, incluso atravesándola hasta invadir órganos vecinos. A su vez, desde el punto de vista anatomopatológico puede clasificarse, según su extensión, en focal, parcial o total1.
La etiopatogenia aún permanece desconocida, aunque últimamente ha tomado mayor impulso la teoría de que se deba a la búsqueda placentaria de áreas vascularizadas. Esto se asocia, sobre todo, a que los principales factores de riesgo constituyen aquellos que llevan a la presencia de tejido uterino desvitalizado o cicatrizal: cesáreas previas, miomectomías, lesiones uterinas por legrados, placenta previa, multiparidad, tabaquismo y edad materna avanzada1.
Respecto al manejo es fundamental la planificación de la finalización de manera interdisciplinaria e idealmente en centros de referencia.
Hay que evitar que estas pacientes transcurran su embarazo con anemia, donde se recomienda la administración de hierro a dosis terapéuticas a pesar de presentar una hemoglobina mayor a 15. Dado el alto riesgo de prematurez, la guía de la Royal College of Obstetricians and Gynaecologists recomienda la maduración pulmonar fetal a partir de las 34 semanas3,5, de lo contrario, frente al riesgo de nacimiento antes de las 35 semanas o en los siguientes 7 días6. En cada control se debe ser muy insistente a la hora de informar los elementos de consulta precoz, explicando la potencial gravedad de la patología placentaria. Es necesario planificar en conjunto con la paciente la finalización del embarazo, quien deberá tener clara la gran probabilidad de histerectomía de confirmarse el diagnóstico intraoperatorio, implicando esto la abolición de su pronóstico reproductivo, por lo que aconsejamos la participación del equipo de salud mental desde el diagnóstico.
La planificación de la finalización tiene un rol vital, ya que nos permitirá anticiparnos a todas las posibles complicaciones a las cuales nos enfrentemos6.
El momento óptimo de finalización en pacientes sin factores de riesgo para parto pretérmino será a partir de las 34 semanas2,5, sabiendo que en caso de tornarse sintomática se verá condicionada la conducta expectante.
La finalización será vía cesárea, idealmente coordinada en un centro de tercer nivel de referencia, que cuente con banco de sangre y CTI. Será llevada a cabo por un ginecólogo con experiencia en histerectomía puerperal y especialistas en cirugía, urología, hemoterapia y medicina intensiva. Durante el procedimiento, una vez en cavidad abdominal se deberá inspeccionar en vistas a valorar el grado de extensión. Se recomienda utilizar la ecografía intracesárea valorando el sitio de inserción placentaria, a fin de evitar el abordaje transplacentario, pudiendo optar por una incisión uterina a nivel corporal o fúndica. Una vez extraído el recién nacido, no se debe intentar realizar el alumbramiento, sino que se abandonará placenta con cordón intrauterino y se realizará la histerectomía2.
Existen distintas estrategias para evitar el sangrado excesivo intracesárea, donde ya el simple hecho de ser coordinado ha demostrado asociarse a un menor requerimiento de hemoconcentrados7. Otras medidas son la administración de ácido tranexámico2 y la colocación e insuflación de balones hipogástricos8, todas medidas aplicadas no en vano en nuestra paciente. El balón aórtico (REBOA) también se ha utilizado con éxito para el control de la hemorragia masiva. Otras maniobras de salvataje son las ligaduras vasculares (hipogástricas), la maniobra de compresión aórtica, el estrangulamiento uterino con sonda Foley o la técnica de Zoe (vaginal), técnicas que el ginecólogo debe tener siempre en mente por si necesita recurrir a ellas3,9.
Dado que las complicaciones urológicas ocurren hasta en un 30% de las pacientes con acretismo que se someten a histerectomías, con el fin de evitarse el daño ureteral, la colocación de catéteres cisto ureterales preoperatorios ha demostrado ser beneficiosa10, permitiendo mantener identificado el uréter y su reparación temprana en caso de lesión.
Conclusiones
Queda claro por todo lo expuesto la importancia del diagnóstico prenatal, el cual desempeña un papel esencial en el manejo de pacientes con acretismo placentario. En nuestra paciente la sospecha ecográfica oportuna de acretismo placentario, posteriormente reafirmada por resonancia magnética a las 31 semanas, permitió la correcta planificación y preparación multidisciplinaria donde participaron los equipos de ecografía, urología, anestesia, imagenología, hemoterapia, neonatología y salud mental.
Esta colaboración fue crucial para anticipar y abordar las complicaciones relacionadas con el acretismo placentario, permitiendo un desenlace exitoso y obteniendo un recién nacido que se enfrentó a complicaciones propias de la prematurez, que logró sortear sin dificultades, y una madre con complicaciones que se solucionaron favorablemente. Queda clara la importancia de contar con centros de referencia y protocolos de manejo para estandarizar las conductas, ya que esto ha demostrado disminuir la morbimortalidad materno perinatal11.
Este caso clínico ejemplifica cómo el diagnóstico prenatal no solo guía las decisiones médicas, sino que también demuestra cómo la cooperación entre diferentes especialidades médicas es esencial para lograr resultados positivos en situaciones médicas complejas, como es el acretismo placentario.