Servicios Personalizados
Revista
Articulo
Links relacionados
Compartir
Revista Uruguaya de Cardiología
versión On-line ISSN 1688-0420
Rev.Urug.Cardiol. vol.29 no.3 Montevideo dic. 2014
CARDIOPATÍAS CONGÉNITAS
DEL ADULTO
El electrocardiograma
Dres. Pablo F. Carlevaro1, Lía Carlevaro2
1. Médico Cardiólogo, Cardiólogo Pediatra, Jefe del Servicio de Cardiología Pediátrica del BPS.
2. Doctor en Medicina, Posgrado de Cardiología del Centro Cardiovascular Universitario, Hospital de Clínicas, UDELAR.
Palabras clave:
ADULTO
CARDIOPATÍAS CONGÉNITAS-diagnóstico
ELECTROCARDIOGRAFÍA
Key words:
ADULT
ELECTROCARDIOGRAPHY
HEART DEFECTS, CONGENITAL-diagnosis
Introducción
Es un hecho bien conocido que 8 de cada 1.000 nacidos vivos presentan una cardiopatía congénita (CC). De estos, en los países desarrollados, se estima que el 80% puede alcanzar la edad adulta gracias a los progresos en los estudios paraclínicos de diagnóstico en el manejo médico, en los éxitos obtenidos en los últimos 40 años en cirugía cardíaca y en otros métodos terapéuticos como el cateterismo intervencionista y el estudio electrofisiológico con ablación por radiofrecuencia.
En nuestro país no disponemos de números, pero podemos afirmar que la prevalencia de adultos con CC continúa en ascenso en forma sostenida, con el consiguiente desafío asistencial que esto representa. La población de pacientes adultos portadores de CC está constituida por un espectro clínico muy diverso, dado que la anatomía presenta una casi incontable variedad de morfologías y los procedimientos terapéuticos básicos incluyen numerosas técnicas en constante evolución.
En el presente capítulo nos referiremos sintéticamente a estudios cardiológicos paraclínicos no invasivos (electrocardiograma [ECG], prueba ergométrica graduada [PEG] y Holter) en estos pacientes. El ECG es casi obligatorio y debe realizarse (según los casos) por lo menos una vez al año. Puede mostrar variabilidad en una misma patología y a pesar de que a menudo no aporta datos concluyentes, en ocasiones evidencia signos de enorme utilidad. El Holter y la ergometría tienen sus indicaciones particulares y se solicitan periódicamente.
La muerte súbita (MS) cardíaca es una de las principales causas de mortalidad en pacientes con CC. Recientemente se han publicado resultados de un estudio multicéntrico que incluye una base de datos de más de 25.000 pacientes con CC en el que se analiza la incidencia de MS(1) . Se encontró una mortalidad de 5%, y de esta, el 19% fue por MS. Los factores de riesgo asociados a MS fueron las arritmias supraventriculares, la disfunción ventricular, la duración del QRS y la dispersión del QT.
Patologías más frecuentes
Comunicación interauricular
La comunicación interauricular (CIA) es por lejos la CC que con mayor frecuencia alcanza la edad adulta. Los hallazgos electrocardiográficos típicos de la CIA, tipo ostium secundum (OS), el más común de estos defectos, son la desviación del eje eléctrico del QRS a derecha y el bloqueo de rama derecha(2) (figura 1). Cohen y colaboradores describen que encontrar una muesca en el sector superior de la onda R en derivaciones inferiores tiene alta especificidad para el diagnóstico de CIA OS(3). Esto tiene poca sensibilidad. Se pueden observar ondas P picudas en DII como elemento sugestivo de auriculomegalia derecha. Niños con defecto tipo OS generalmente se presentan con ritmo sinusal, en cambio los adultos que mantienen este defecto sin reparar tienen mayor incidencia de fibrilación auricular (FA) (hasta un tercio de los pacientes mayores de 40 años), de flutter y de bradicardia sinusal con ritmo de escape unional. El cierre quirúrgico de esta comunicación disminuye la incidencia de flutter, pero no de la FA.
En casos de CIA familiar puede asociarse el bloqueo auriculoventricular completo (BAVC)(6).
La PEG es útil para evidenciar síntomas o evaluar la capacidad de ejercicio en pacientes sintomáticos(2).
Comunicación interventricular
En la comunicación interventricular (CIV) con defectos pequeños, el ECG suele ser normal. Cuando son de tamaño moderado puede apreciarse un patrón de sobrecarga diastólica caracterizado por ondas q profundas en DI, avL, V5 y V6(4). Cuando se asocia una insuficiencia aórtica puede aparecer tardíamente una FA. En aquellos de tamaño grande, que no fueron operados en la infancia y tienen fisiología de Eisenmenger (enfermedad vascular pulmonar), se aprecia típicamente una hipertrofia ventricular derecha en el ECG(4) (figura 2).
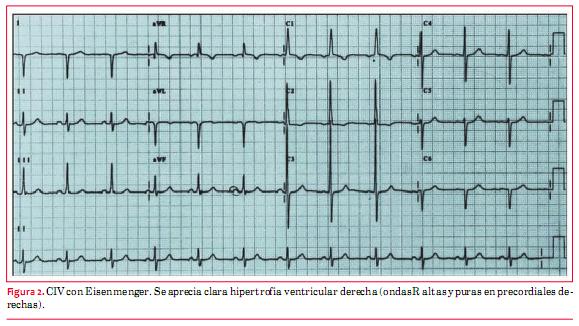
Los pacientes que desarrollaron bloqueo auriculoventricular (AV) bifascicular o trifascicular transitorio en el posoperatorio del cierre de la comunicación presentan riesgo de BAVC y deben ser evaluados anualmente con ECG y periódicamente con Holter(2). El cierre con dispositivos de defectos perimembranosos se acompañó de bloqueo completo de rama derecha (BCRD) y hemibloqueo anterior izquierdo (HBAI) en una minoría de pacientes. El BAVC se vio en el 1% de los casos(7) (figura 3).
Defectos del septum atrioventricular
El defecto atrioventricular es la cardiopatía típica del síndrome de Down (aunque puede tener otras cardiopatías o asociaciones, como la tetralogía de Fallot). La mayoría de los pacientes han sido intervenidos en la infancia y algunos reintervenidos por insuficiencia de la válvula AV o por una estenosis subaórtica que a veces se desarrolla en la evolución. Los no operados tienen invariablemente una enfermedad vascular pulmonar obstructiva. Típicamente muestran en el ECG desviación del eje eléctrico del QRS a izquierda (figura 4). Agrandamiento de la aurícula izquierda e hipertrofia del ventrículo izquierdo (HVI) pueden estar presentes si hay una importante regurgitación de la válvula AV. Cuando se asocia una estenosis del tracto de salida del VD o en los no operados que tienen hipertensión pulmonar con fisiología de Eisenmenger predomina la hipertrofia ventricular derecha (HVD). Flutter y FA pueden ocurrir en pacientes mayores(2). Puede verse también bloqueo AV de primer grado. Se aconseja la realización de Holter periódico para descartar grados mayores de bloqueo AV.
En niños con ductus arterioso permeable (DAP) grande, con importante shunt de izquierda a derecha, se observa HVI y aumento de la AI por sobrecarga de volumen en cavidades izquierdas(5).
Un paciente con DAP grande raramente se encuentre en la edad adulta. En estos casos los pacientes tienen fisiología de Eisenmenger con cortocircuito bidireccional por el ductus e hipertensión pulmonar y en el ECG se aprecia una HVD.
En los ductus pequeños, que han pasado desapercibidos, el ECG es normal.
En los de tamaño moderado, con remodelación del VI, pueden verse en el ECG signos de agrandamiento de la AI, incremento de voltaje de R en V5 y cambios inespecíficos de ST y T(4).
Estenosis valvular pulmonar
El ECG es útil para evaluar la severidad de la estenosis. En las formas leves (cuando la presión sistólica del VD está por debajo de 60 mmHg), el ECG es normal(2). En las moderadas el eje eléctrico del QRS se desvía a derecha y puede aparecer un patrón rsR’ en precordiales derechas(8).
Cuando la obstrucción es de grado severo pueden visualizarse ondas R puras (R en V1 > 20 mm) (9), complejos QR o RS en V4R y V1 y ocasionalmente también patrón de sobrecarga derecha (figura 5). Ocasionalmente se ve crecimiento auricular derecho que se visualiza como una onda P picuda en DII y V1. La altura de la onda R multiplicada por 5 da una estimación de la presión sistólica del VD en mmHg(10).
Coartación de aorta
Puede verse coartación de aorta nativa en adultos con normal crecimiento y desarrollo que se identifica por soplo precordial, soplo de colaterales, hipertensión arterial sistémica (HTA) con presión arterial diferente en miembros superiores e inferiores (mayor en miembros superiores) y disminución o ausencia de pulsos en miembros inferiores. En el ECG –a diferencia del recién nacido– se observan signos de HVI, con o sin sobrecarga. En aquellos pacientes que fueron bien corregidos en la infancia, el ECG es habitualmente normal y en los que quedaron con una HTA residual puede verse o no HVI(2).
Estenosis valvular aórtica
Las anormalidades electrocardiográficas están relacionadas habitualmente con la severidad de la estenosis. Se recomienda clásicamente un ECG anual.
Cuando la obstrucción es de grado leve el ECG es normal. Si es moderada, es notorio un aumento del voltaje de R en precordiales izquierdas y agrandamiento de la AI. Cuando es de grado severo se puede agregar un patrón de sobrecarga (descenso del ST en cara lateral). Pero debe reconocerse y tenerse en cuenta que en algunas estenosis severas el ECG es normal. La PEG es útil en esta patología en adolescentes y adultos jóvenes, ya que puede poner en evidencia la aparición de síntomas, permite evaluar la respuesta presora al esfuerzo y descartar arritmias y signos de sobrecarga ventricular izquierda. Las anomalías en esta prueba que sugieren una estenosis significativa son una respuesta presora en platillo, un desnivel del ST mayor a 2 mm y las arritmias ventriculares. Debe recordarse que en ergometrías realizadas a los adultos mayores portadores de estenosis aórtica, el 80% de los pacientes muestran depresión del segmento ST e inversión de T que carecen de valor pronóstico(2). En cambio, los mismos hallazgos en un adolescente o en un adulto joven pueden ser indicativos de intervención, ya sea valvuloplastia o sustitución valvular(2).
Transposición corregida de las grandes arterias
La transposición corregida de las grandes arterias (L-TGA) o discordancia en las conexiones AV y ventriculoarterial es una CC poco frecuente, pero esporádicamente pueden verse casos en la edad adulta. La evolución depende de las asociaciones lesionales: CIV, estenosis pulmonar, insuficiencia de la válvula AV sistémica –que en este caso es la tricúspide–, dilatación y/o alteraciones de la contractilidad del ventrículo sistémico (VD) y BAVC.
El diagnóstico de L-TGA debe sospecharse en el ECG:
· por la ausencia de ondas q septales en DI, avL y de V4 a V6;
· por la presencia de onda q en V4R y V1. La explicación de estos hallazgos es que las ramas derecha e izquierda del haz de His están invertidas (recordar que hay inversión ventricular), razón por la cual la activación septal ocurre de derecha a izquierda(1) (figura 6).
Es característico de esta patología, como ya se mencionó, la aparición de un BAVC. Este puede aparecer en el curso del posoperatorio de cierre de CIV asociada (vías de conducción próximas al defecto) o en forma espontánea a razón de un 2% por año(11-13). La incidencia de bloqueo se incrementa con la edad y probablemente esté relacionado con fibrosis en las vías de conducción anormalmente largas y que transcurren por trayecto inhabitual(2).
Tetralogía de Fallot
La imagen característica del ECG en la tetralogía de Fallot muestra una HVD con imagen de BCRD del haz de His y transición brusca en V1-V2 (qR o Rs a RS) (figura 7). En aquellos pacientes que fueron reparados con parche transanular, como era la norma antes de 1990, el BCRD está casi siempre presente y puede reflejar el grado de dilatación del VD.
Debe solicitarse Holter cuando haya sospecha de arritmias. La PEG debe hacerse en forma periódica para determinar capacidad funcional y detección de arritmias ventriculares(2).
· shunts sistémico-pulmonares por muchos años;
· anormalidades hemodinámicas en el VD debidas a insuficiencia pulmonar u obstrucción del TSVD;
· extrasistolía ventricular de alto grado en el Holter;
· duración de QRS de 180 ms en el ECG basal(14-20).
La presencia de flutter, FA o TV en pacientes mayores siempre revela serias dificultades hemodinámicas(2).
Otras cardiopatías cianóticas
El ECG puede tener especial utilidad para distinguir obstrucciones derechas:
· en la atresia pulmonar con tabique intacto –que habitualmente tiene VD poco desarrollado– el eje eléctrico está entre 0 y 120 grados y hay disminución de potenciales del VD;
· en la atresia pulmonar con CIV el eje está a derecha y hay hipertrofia ventricular derecha (como en Fallot);
· en la atresia tricuspídea con vasos de salida normalmente relacionados, el eje eléctrico está característicamente desviado a izquierda y los potenciales derechos disminuidos, hay distintos grados de hipoplasia del VD(21).
Enfermedad de Ebstein
Es una patología poco frecuente con una enorme variabilidad anatómica que condiciona el pronóstico (desde una muerte in útero o neonatal hasta una sobrevida de 80 años sin mayores sobresaltos).
El ECG muestra típicamente un agrandamiento de AD con ondas P gigantes (Himalayan P waves) (figuras 8 y 9). También son característicos bajos voltajes de QRS y BCRD con complejos que a veces son polifásicos (rsr’r’’). Puede verse imagen de tipo QR en precordiales derechas debido a la auriculomegalia derecha que permite ver potenciales intracavitarios en dichas derivaciones. El 25% de los pacientes pueden tener un síndrome de preexcitación tipo Wolff-Parkinson-White asociado a veces con vías accesorias múltiples, la mayoría de las cuales están situadas del lado derecho(2).
Procedimiento de Fontan
La cirugía de Fontan es un procedimiento paliativo que se practica en pacientes que tienen anatómica o funcionalmente un ventrículo único.
Transposición clásica de las grandes arterias
El ECG depende del tipo de operación a la que fueron sometidos los pacientes. En la década de 1980 ganó aceptación el switch auricular –cirugía de Mustard o de Senning(22)– (corrección fisiológica). En estos procedimientos se coloca parche auricular que redirige el flujo venoso sistémico hacia la mitral (el VI se deja conectado con la arteria pulmonar). Dado que el VD queda como ventrículo sistémico y persiste conectado a la aorta, en el ECG se observa HVD con desviación del eje a derecha(2). También puede verse bradicardia sinusal o ritmo de la unión AV por enfermedad del nódulo sinusal (que puede quedar afectado por las múltiples líneas de sutura en la aurícula al colocar el parche).
Por esta razón se aconseja controlar periódicamente con Holter y PEG para evaluar capacidad funcional, respuesta cronotrópica y descartar arritmias –IART– (2). El ECG en los pacientes operados con la técnica de switch arterial (desde 1990 en adelante) suele ser normal si no hay defectos residuales significativos. De todas formas, deben realizarse PEG en forma periódica, cada tres años, a efectos de descartar cambios isquémicos relacionados con el reimplante de las arterias coronarias o estenosis a nivel de los ostium de las mismas(2). También puede observarse HVI o HVD por estenosis supravalvular aórtica o pulmonar, respectivamente, referida a los sitios de sutura quirúrgica en la translocación de las arterias aorta y pulmonar.
Bibliografía
1. Koyak Z, Harris L, De Groot JR, Silversides CK, Oechslin EN, Bouma BJ, et al. Sudden cardiac death in adult congenital heart disease. Circulation 2012; 16:1944–54.
2. Warnes CA, Williams RG, Bashore TM, Child JS, Connolly HM, Dearani JA, et al. ACC/AHA 2008 Guidelines for the management of adults with congenital heart disease. Circulation 2008; 118: 2395-451.
3. Cohen JS, Patton DJ, Giuffre RM. The crochetage pattern in electrocardiograms of pediatric atrial septal defect patients. Can J Cardiol 2000; 16:1241-7.
4. Gersony WM, Rosembaum MS. Congenital heart disease in the adult. New York: McGraw-Hill, 2002; 310 p.
5. Surawicz B, Knilans T. Chou’s Electrocardiography in clinical practice. 6th ed. Philadelphia: Sounders Elsevier, 2010.
6. Bizarro RO, Callahan JA, Feldt RH, Kurland LT, Gordon H, Brandenburg RO. Familial atrial septal defect with prolonged atrioventricular conduction. A syndrome showing the autosomal dominant pattern of inheritance. Circulation 1970; 41:677-83.
7. Masura J, Gao W, Gavora P, Sun K, Zhou AQ, Jiang S, et al. Percutaneous closure of perimembranous ventricular septal defects with the eccentric Amplatzer device: multicentre follow-up study. Pediatr Cardiol 2005; 26:216-9.
8. Chou TC, Knilans TK. Congenital heart disease in adults. In: Electrocardiography in Clinical Practice. Philadelphia: W.B. Saunders, 1996; p. 296-318.
9. Ardura J, Gonzalez C, Andres J. Does mild pulmonary stenosis progress during childhood? A study of its natural course. Clin Cardiol 2004; 27:519-22.
10. Mehran-Pou M, Whitney A, Liebman J, Borkat G. Quantification of the Frank and McFee-Parungao orthogonal electrocardiogram in valvular pulmonic stenosis. Correlations with hemodynamic measurement. J Electrocardiol 1979; 12:69-76.
11. Anderson RH, Becker AE, Arnold R, Wilkinson JL. The conduction tissues in congenitally corrected transpositition. Circulation 1974; 50:911-23.
12. Huhta JC, Maloney JD, Ritter DG, Ilstrup DM, Feld RH. Complete atrioventricular block in patients with atrioventricular discordance. Circulation. 1983; 67:1374-7.
13. Bharati S, Mc Cue CM, Tingelsted JB, Mantakas M, Shiel F, Lev M. Lack of connection between the atrial and the periphereal conduction system in a case of corrected transposition with congenital atrioventricular block. Am J Cardiol 1978; 42:47-53.
14. Gatzoulis MA, Till JA, Somerville J, Redinghton AN. Mechanoelectrical interaction in tetralogy of Fallot. QRS prolongation relates to right ventricular size and predicts malignant ventricular arrhythmias and sudden death. Circulation 1995; 92:231-7.
15. Walsh EP, Rockenmacher S, Keane JF, HougenTJ, Lock JE, Castaneda AR. Late results in patients with tetralogy of Fallot repaired during infancy. Circulation 1988; 77:1062-7.
16. Chandar JS, Wolff GS, Garson A Jr, Bell TJ, Beder SD, Bink-Boelkens M, et al. Ventricular arrhythmias in postoperative tetralogy of Fallot. Am J Cardiol 1990; 65:655-61.
17. Gatzoulis MA, Balaji S, Webber SA, Siu SC, Hokanson JS, Poile C, et al. Risk factors for arrhythmia and sudden cardiac death late after repair of tetralogy of Fallot: a multicenter study. Lancet 2000; 356:975-81.
18. Therrien J, Siu SC, Harris L, Dore A, Niwa K, Janousek J, et al. Impact of pulmonary valve replacement on arrhythmia propensity late after repair of tetralogy of Fallot. Circulation 2001; 103:2489-94.
19. Daliento L, Rizzoli G, Menti L, Baratella MC, Turrini P, Nava A, et al. Accuracy of electrocardiographic and ecocardiographic indices in predicting life threatening ventricular arrhythmias in patients operated for tetralogy of Fallot. Heart 1999; 81:650-5.
20. Garson A Jr, Randall DC, Gillette PC, Smith RT, Moak JP, McVey P, et al. Prevention of sudden death after repair of tetralogy of Fallot: treatment of ventricular arrhythmias. J Am Coll Cardiol. 1985; 6:221-7.
21. Keane JF, Lock JE, Fyler DC. Nadas’ Pediatric Cardiology. 2nd ed. Philadelphia: Elsevier, 2006.
22. Walsh EP, Saul JP, Triedman JK. Cardiac arrhythmias. In: Children and young adults with congenital heart disease. Philadelphia: Lippincot-Williams and Wilkins, 2001.


















