Servicios Personalizados
Revista
Articulo
Links relacionados
Compartir
Archivos de Medicina Interna
versión impresa ISSN 0250-3816versión On-line ISSN 1688-423X
Arch. Med Int vol.37 no. 1 Montevideo mar. 2015
ARCHIVOS DEL INSTITUTO DE NEUROLOGÍA
Unidad de ACV en el Hospital de Clínicas: comportamiento clínico-epidemiológico de los pacientes con ACV (2007-2012)
Stroke Unit at the Hospital de Clínicas: clinical-epidemiological behavior in patients with stroke (2007-2012)
Dra. Claudia Camejo
Ex Profesora Adjunta de Neurología. Facultad de Medicina. UdelaR. Montevideo.
Dra. Cecilia Legnani
Ex Profesora Adjunta de Neurología. Facultad de Medicina. UdelaR. Montevideo.
Dr. Andrés Gaye
Profesor Adjunto de Neurología. Facultad de Medicina. UdelaR. Montevideo.
Dra. Beatriz Arcieri
Ex Asistente de Neurología. Facultad de Medicina. UdelaR. Montevideo.
Dra. Florencia Brumett
Asistente de Neurología. Facultad de Medicina. UdelaR. Montevideo.
Dra. Lorena Castro
Ex Asistente de Neurología. Facultad de Medicina. UdelaR. Montevideo.
Dr. Alfredo Peña
Ex Residente de Neurología. Facultad de Medicina. UdelaR. Montevideo.
Dr. Fabián Gómez
Residente de Neurología. Facultad de Medicina. UdelaR. Montevideo.
Dr. Juan R Higgie
Asistente de Neurología. Facultad de Medicina. UdelaR. Montevideo.
Dr. Federico Preve
Asistente de Neurología. Facultad de Medicina. UdelaR. Montevideo.
Dr. Ronald Salamano
Profesor de Neurología. Facultad de Medicina. UdelaR. Montevideo.
Resumen: Arch Med Interna 37(1): 30-35
Palabras clave: Ataque Cerebrovascular (ACV), Infarto Cerebral (IC), Hemorragia Cerebral (HC), Accidente Isquémico Transitorio (AIT), Unidad de ACV.
ABSTRACT: Arch Med Interna 37(1): 30-35
Introduction: stroke is a major cause of mortality, disability and dementia all over the world as well as in our country. It has a significant economic impact due to direct or indirect costs. Objectives: to describe clinical aspects, risk factors and indicators allowing an adequate management of stroke in the acute phase. Material and Methods: we performed a prospective descriptive study of all stroke patients admitted into the Hospital de Clínicas from 2007 to 2012 using a protocol with clinical, etiopathogenic and functional scales and adequate statistical tests. Results: The protocol was used on 784 patients: 75% with brain infarcts, 16% with hemorrhages and 9% with TIA. High blood pressure was the most frequent risk factor. One third of the patients arrived at the ER before 4 ½ hours. Hospital stay days were reduced in strokes infarctions and TIAs and functionality was improved to 6 months. Conclusions: the setting up of teams trained in the diagnosis and treatment of stroke reduced the number of days of stay at hospital as well as the outcome of these patients.
La tasa de incidencia en Uruguay es de 181 casos/100.000 hab/año y su prevalencia de 8,6 casos/1000 hab(6,7).
En la última década del siglo XX el cuidado y tratamiento en agudo de pacientes con ACV en Unidades de ACV (UACV) ha demostrado disminuir la mortalidad, la dependencia funcional a corto y largo plazo, y la estadía hospitalaria(3,4,8,9).
En pacientes seleccionados (entre el 10% y el 20%), el tratamiento con trombolisis intravenosa (TL)(10,11) ha demostrado disminuir la morbi-mortalidad a corto y largo plazo(12-15). La aplicación de esta estrategia terapéutica está limitada a pacientes con infarto cerebral agudo (hasta 3-4,5 horas) y sujeta a criterios de inclusión-exclusión rigurosos.
Desde junio del 2007 el Grupo de Trabajo en Patología Cerebrovascular del Instituto de Neurología del Hospital de Clinicas ha trabajado en el Proyecto de Unidad de Ataque Cerebrovascular (UACV) que ha recorrido diferentes etapas en la formación, consolidación y entrenamiento de un equipo multidisciplinario y especializado (neurólogos, internistas, cardiólogos, fisiatras, enfermeras, imagenólogos) en la atención de pacientes con ACV; y en la protocolización de pautas de diagnóstico y tratamiento de dichos pacientes basadas en evidencia y adaptadas a la realidad nacional(16).
Comenzó como una UACV móvil que recorría la emergencia y los pisos del Hospital de Clínicas. En el año 2009 se habilitó la UACV piloto, en el piso 2 del Instituto de Neurología en el marco del posicionamiento del Hospital como Centro de referencia en ACV. En el año 2010 el Hospital de Clínicas incluyó en su arsenal terapéutico el rTPA. Finalizado el quinto año de trabajo, el Grupo ha analizado diferentes datos que avalan la evidencia en cuanto a los beneficios para el paciente, el Hospital y del Sistema de salud, así como la realización de terapias de rescate agudo. En diciembre del 2011 se inaguró la UACV física definitiva con 4 camas en el Centro Cardiovascular y en marzo de 2014 se comenzó con guardias internas de Neurología los 365 días del año.
2. Comparar días de estadía hospitalaria durante un año de la UACV (2010) con los datos de 2 años previos (1998 y 2005).
3. Comparar el grado de dependencia funcional a los 6 meses de pacientes ingresados en la UACV con pacientes internados en otras salas del Hospital de Clínicas.
4. Analizar el tiempo de demora de consulta en emergencia de los pacientes con ACV.
5. Identificar criterios de exclusión para uso de TL en pacientes con Infarto Cerebral (IC).
6. Cuantificar el número de pacientes candidatos a TL.
Los pacientes fueron evaluados por integrantes del equipo de UACV, se aplicó el protocolo diagnóstico-terapéutico preestablecido(16) que incluye escalas clínicas y etiopatogénicas (Oxfordshire Community Stroke Proyect- OCSP(17), TOAST(18)), pronósticas (Escala unificada de estratificación de riego precoz de AIT- ABCD(19), Score de Hemorragia Cerebral(20)), así como la Escala de Glasgow(16), test de deglución(16), escala National Institue of Health Stroke Scale (NIHSS)(21), y escala de Ashworth(16).
Se recolectaron datos tales como el tiempo de inicio de los síntomas y de llegada a la Emergencia, factores de riesgo, antecedentes personales y familiares, medicación habitual, estudios paraclinicos realizados, evolución y grado de dependencia funcional aplicando el Índice de Barthel (BI) (22) y la escala de Rankin modificada(22), cuantificación de los días de estadía hospitalaria y lugar de estadía y criterios de inclusión-exclusión para el uso de TL. Los pacientes fueron controlados por el equipo, no solo en laUACV sino visitando los restantes pisos del Hospital.
Se compararon estadísticamente (Test de ANOVA p < 0,0001) los días de estadía hospitalaria del año 2010, con el año 1998 (Dra. P. Braga)(23) y con los datos del año 2005 (Departamento de Estadística del Hospital).
RESULTADOS
En los 66 meses (5,5 años) desde julio del 2007 a diciembre del 2012, consultaron 784 pacientes con ACV, 388 eran de sexo femenino (49,5%) con una media de edad de 68 años (16-96) y 396 de sexo masculino (50,5%) con edades entre 17 y 91 años (media: 66 años). El ACV predominó entre los 60 y 79 años, con mayor frecuencia en el sexo masculino entre los 50 y 69 años. (Figuras 1 y 2).


Factores de riesgo
Los factores de riesgo más frecuentes fueron: HTA (76%), tabaquismo (39%), diabetes (20%), dislipemia (22%). El 16% de los pacientes había presentado un ACV previo y el 8% un AIT previo. El 17% de los pacientes tenía arritmia cardíaca; el 7,5% estaba previamente anticoagulado y el 17% antiagregado (Figura 3). Se destaca que el 8% de los ACV no presentaron ninguno de los factores de riesgo antes mencionados, 28% presentaron 1 de ellos, 32% presentaron 2 factores y 32% entre 3 y 6 factores de riesgo.

Naturaleza
El 75% (590) de los pacientes presentó IC, 9% (68) presentaron AIT y 123 (16%) HC. La media de edad de presentación fue de 68 años para los IC y AIT, y de 62 años para las HC. Tanto los IC como las HC predominaron en el sexo masculino (50,5%-49,5% y 56%-44%), mientras que los AIT en el sexo femenino (41%-59%) (Figura 4).

Infarto Cerebral
Con un promedio de edad de 68 años, 50,5% eran del sexo masculino. Clinicamente se presentaron 29% como infarto lacunar (LACI), 30% como infarto parcial de la circulación anterior (PACI), 20% como infarto de la circulación posterior (POCI) y 18% como infarto total de la circulación anterior (TACI). El promedio de NIHSS fue de 7,6 puntos. La etiología se confirmó como cardioembolia en el 23%, enfermedad de pequeño vaso en el 17%, aterotrombóticos en el 11,5%, indeterminados por estudios negativos 12%, por 2 causas posibles 5%, otras causas 2,5% y el 29% quedaron indeterminados por estudios incompletos. Permanecieron internados un promedio total de 14 días y en la UACV 4 días. El 9% de los pacientes con IC (52) se estudiaron en la emergencia con alta desde la misma. Fallecieron el 11% de los IC (64), en un promedio de 30 días, la mitad de ellos antes de los 10 días (Figura 5 y Tabla I).


AIT
Con un promedio de edad de 68 años. El 59% eran de sexo femenino. Con respecto a la topografía: 7% fueron retinianos, 63% del territorio carotídeo y 4% del territorio vértebro-basilar. En un alto porcentaje no se pudo determinar la topografía. Etiopatogenia: se confirmaron 10% aterotrombóticos, 13% cardioembólicos, 34% indeterminados por estudios negativos y 41% indeterminado por estudios incompletos. Según score ABCD 2, (escala predictora de riesgo de infarto precoz) se presentaron como AIT leve (1 a 3) el 34%, moderado (4 y 5) el 44% y severo (6 y 7) el 17%. La media al ingreso fue de 4 puntos. El 53% de los pacientes (36) se estudiaron en la emergencia. 28 de ellos se fueron de alta desde la emergencia. El resto permaneció internado un promedio de 3 días. Falleció 1 paciente (1,5%) (Figura 5 y Tabla I).
HC
Con un promedio de 62 años, 56% eran del sexo masculinos. El 67% de topografía supratentorial (31% lobares y 35% ganglio basales), el 20% infratentorial (cerebelo y tronco). Con respecto a la etiología 65% fueron secundarios a la HTA, 14% vinculados al alcohol, 9% a malformaciones (MAV o cavernomas), 4% angiopatía amiloide.
Demora en la consulta (o tiempo síntoma-puerta)
De 590 pacientes con IC, 190 pacientes (32%) consultaron antes de las 4,5 horas. Por la forma de presentación 13% de los pacientes (80), notaron los síntomas al despertar y 125 pacientes no pudieron determinar la hora de inicio (Figura 6).

Destino
El 13% (87) de los pacientes fueron dados de alta desde la Emergencia, siendo la mayoría AIT. 37 pacientes (5,5%) ingresaron a CTI o CI desde la emergencia o desde la sala, y 72% de los pacientes ingresaron al Hospital. La mortalidad del total de pacientes que no ingresaron al CTI fue del 10% (79 pacientes: 64 IC, 14 HC, 1 AIT); el 38% falleció antes de los 7 días de internación (Tabla I).
Estadía hospitalaria

Trombolíticos (TL)
Cumplieron con criterios de TL 14,5% (86) de los IC (1,3 pacientes por mes). Analizados los criterios de exclusión se destaca que los IC que no llegaron en ventana terapéutica, o sus síntomas se iniciaron al despertar, o en horario indeterminado fueron el 44% (260). Otros criterios de exclusión fueron: edad mayor de 80 años (19%), causas clínicas (14%), y cardiovasculares (2%), por hemorragia sistémica (2%), y de laboratorio (2%) (Figura 8).
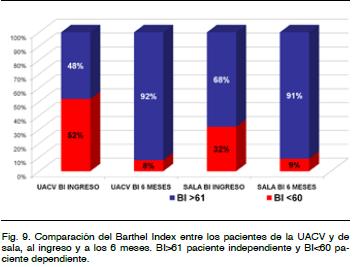
Funcionalidad a los 6 meses
En una subpoblación de 47 pacientes se compararon funcionalmente los ingresados y tratados en la UACV (53%) con los ingresados y tratados fuera de la misma (sala de neurología general o sala de medicina).
Los 2 subgrupos de pacientes presentaron mejoría funcional significativa del BI a 6 meses. En la UACV del 48 al 92% y en sala del 68 al 91%. Hay que remarcar que la población de pacientes de la UACV estaba funcionalmente peor al ingreso (Figura 9).
El análisis epidemiológico de una población de ACV estudiada y tratada por un equipo multidisciplinario especializado en ACV demuestra las ventajas internacionalmente descriptas.
La población de ACV del Hospital de Clínicas se comportó en forma similar a otras en Latinoamérica desde el punto de vista epidemiológico (naturaleza del ACV, distribución en edad y sexo, factores de riesgo, mortalidad).(24-25)
Sobresale la HTA como factor de riesgo modificable presente en esta población en el 76%, predominando tanto en el IC (75,5%), AIT (80%) como en la HC (70%). Más de la mitad de esta población tenía 2 o más factores de riesgo.
La incidencia de ACV fue más frecuente entre los 60 y 79 años. Predominando siempre en el sexo femenino excepto entre los 50 y 69 años.
En todos los grupos etarios predominó el IC, excepto en menores de 19 años en que predominó la HC. La estadía hospitalaria disminuyó claramente para IC y AIT. La mayoría de los AIT se resolvieron desde la emergencia (36 pacientes: 53%), disminuyendo así los costos de internación y racionalizando la solicitud de estudios paraclínicos. La estadía de las HC permaneció estable en el tiempo, probablemente porque el tratamiento de las mismas sigue incambiado con los años.
La mortalidad total o por subgrupo impresiona disminuida con respecto a datos internacionales, creemos que se debe a que los pacientes con ACV graves (IC o HC) son derivados directamente a CTI, lo que impone un sesgo.
La UACV mejoró el pronóstico funcional a 6 meses, con un mayor número de pacientes independientes en AVD a mediano plazo; planteamos que ello fue debido a la sistematización en la atención de los pacientes, con un abordaje diagnóstico y terapéutico multidisciplinario, especializado, y también al inicio de la rehabilitación de forma precoz.
En esta población, 1,3 pacientes/mes serían potenciales candidatos para TL, cifra similar a otros centros de referencia, aún sin difusión del tema a la población.
El tratamiento TL es subutilizado a nivel mundial (20% de los ACV isquémicos) por la demora en el acceso de los pacientes a los servicios especializados en el tratamiento agudo de esta patología, y/o las demoras que se producen dentro del servicio en la recepción y estudio de estos pacientes.(26-27)
La causa de exclusión más frecuente en esta población fue el tiempo de llegada de los pacientes a Emergencia.
CONCLUSIONES
La formación de equipos multidisciplinarios y entrenados en el diagnóstico y tratamiento del ACV han demostrado internacionalmente, y ahora en el Hospital de Clínicas, la disminución en el tiempo de internación y la independencia funcional. Esto incidiría en al impacto económico generado por esta patología, permitiendo disminuir costos institucionales y de rehabilitación a mediano y largo plazo, y precoz reintegro social y laboral de la población económicamente activa. Nuestro centro demuestra que las UACV son posibles y efectivas.(3-26)
REFERENCIAS
1. Malmgren R, Warlow C, Bamford J, Sandercock P. Geographical and secular trends in stroke incidence. Lancet 1987;2:1196-2000.
2. Bamford J, Sandercock P, Dennis M. A prospective study of acute cerebrovascular disease in the community: the Oxfordshire Community Stroke Project 1981-86, 1: methodology, demography and incident cases of first-ever stroke. J Neurol Neurosurg Psychiatry. 1988;51:1373-1380.
3. O¨mer Saka, MD, MSc; Victoria Serra, MSc; Yevgeniy Samyshkin, MSc. Cost-Effectiveness of Stroke Unit Care Followed by Early Supported Discharge. Stroke 2009;40:24-29.
4. Launois RGM, Megnigbeto AC, Le Lay K. Estimating the cost-effectiveness of stroke units in
5. Feng Zhu H, Newcommon NN, Cooper ME.Impact of a stroke unit on length of stay and in-hospital case fatality. Stroke 2009;40:18-23.
6. Hochmann B, Coelho J, Segura J, Galli M, Ketzoian C, Pebet M. Incidencia del accidente cerbrovascular en la ciudad de Rivera, Uruguay. Rev Neurol 2006; 43 (2):78-83.
7. Ketzoian C, Rega I, Caseres R. Estudio de prevalencia de las principales enfermedades neurológicas en una población del Uruguay. La Prensa Médica Uruguaya. 1997;17:9-26.
8. Adams R, Alberts G, Alberts M, et al. Update to the AHA/ASA Recommendations for the Prevention of Stroke and TIA. Stroke 2008; 39:1674-1652.
9. Langhorne P, Pollock A, on behalf of The Stroke Unit Trialists’ Collaboration. What are the components of effective stroke unit care. Age Ageing 2002;31:365-371.
10. The National Institute of Neurological Disorders and Stroke rt-PA Stroke Study Group. Tissue plasminogen activator for acute ischemic stroke. N Engl J Med 1995;333:1581-7.
11. Sacco R, Adams R, Albers G, et al. Guidelines for prevention of stroke in patients with Ischemic Stroke or TIA, AHA/ASA Guidelines. Stroke 2006;37(2);577-617.
12. Wahlgren N, Ahmed N, Davalos A. Thrombolysis with Alteplase for acute ischemic stroke in Safe Implementation of Thrombolysis in Stroke-Monitoring Study (SITS-MOST): An observational study. Lancet 2007;368:275-82.
13. Wardlaw JM,
14. Fagan S, Morgenstern L, Pettita A. Cost-effectiveness of tissue plasminogen activator for acute ischemic stroke. Neurology 1998;50:883–890.
15. Solomon NA, Glick HA, Russo CJ. Patient preferences for stroke outcomes. Stroke 1994;25:1721-1725.
16. Arciere B, Legnani C, Camejo C et al. Manual diagnóstico y terapéutico de la Unidad de ACV. Instituto de Neurología. Hospital de clínicas. Edición 2010.
17. Bamford J, Sandercock P, Dennis M, Burn J, Warlow Ch. Classification and natural history of clinically identifiable subtypes of cerebral infarction. Lancet 1991;337:1521-26).
18. Adams et al. Classification of Subtype of Acute Ischemic Stroke. Definitions for Use in a Multicenter Clinical Trial. Stroke 1993;24:35-41.
19 Rothwell PM, Giles MF, Flossmann E. Asimple score (ABCD) to identify individuals at high early risk of stroke after transient ischaemic attack. Lancet 2995; 366:29-36.
20. Hemphill III JC,
21. Goldstein LB, Bertels C,
22. Sulter G, Steen C, De Kayser J. Use of the Bartex Index and modified Rankin Scale in acute stroke trials. Stroke 1999; 30: 1538-1541.
23. Braga P, Ibarra A, Rega I, Servente L, Benzano D, Ketzoian C, Pebet M. Ataque cerebrovascular: Un estudio epidemiológico prospectivo en el Hospital de Clínicas de Montevideo. Rev Med Uruguay 2001; 17: 42-54
24. Lavados PM, Sacks C, Prina L. Incidence, 30-day case-fatality rate, and prognosis of stroke in
25. Uchino K, Risser JM, Smith MA. Ischemic stroke subtypes among Mexican Americans and non-Hispanic whites: the BASIC Project. Neurology 2004; 63: 574-576.
26. Govan L, Weir CJ, Langhorne P. Organized Inpatient (Stroke Unit) Care for Stroke. Stroke 2008;39;2402-2403.
27. Phillip A. Scott; Chris J. Temovsky; Kate Lawrence. Analysis of Canadian Population With Potential Geographic Access to Intravenous Thrombolysis for Acute Ischemic Stroke. Stroke 1998;29:2304-2310.
















